Propofol
| Strukturformel | |||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|

| |||||||||||||||||||
| Allgemeines | |||||||||||||||||||
| Freiname | Propofol | ||||||||||||||||||
| Andere Namen | |||||||||||||||||||
| Summenformel | C12H18O | ||||||||||||||||||
| Kurzbeschreibung |
farblose bis sehr hellgelbe, klare Flüssigkeit[1] | ||||||||||||||||||
| Externe Identifikatoren/Datenbanken | |||||||||||||||||||
| |||||||||||||||||||
| Arzneistoffangaben | |||||||||||||||||||
| ATC-Code | |||||||||||||||||||
| Wirkstoffklasse | |||||||||||||||||||
| Eigenschaften | |||||||||||||||||||
| Molare Masse | 178,27 g·mol−1 | ||||||||||||||||||
| Aggregatzustand |
flüssig | ||||||||||||||||||
| Dichte | |||||||||||||||||||
| Schmelzpunkt | |||||||||||||||||||
| Siedepunkt |
256 °C[3] | ||||||||||||||||||
| Dampfdruck | |||||||||||||||||||
| pKS-Wert |
11,1 (20 °C)[3] | ||||||||||||||||||
| Löslichkeit |
Wasser: 124 mg·l−1 (25 °C)[3] | ||||||||||||||||||
| Brechungsindex |
1,5140 (20 °C)[4] | ||||||||||||||||||
| Sicherheitshinweise | |||||||||||||||||||
| |||||||||||||||||||
| Toxikologische Daten | |||||||||||||||||||
| Soweit möglich und gebräuchlich, werden SI-Einheiten verwendet. Wenn nicht anders vermerkt, gelten die angegebenen Daten bei Standardbedingungen. Brechungsindex: Na-D-Linie, 20 °C | |||||||||||||||||||
Propofol ist ein Arzneistoff aus der Gruppe der Narkotika, der aufgrund seines raschen Wirkungseintritts und seiner kurzen Plasmahalbwertszeit und relativ geringen Kumulation als gut steuerbar gilt. Propofol ist ein geringfügig wasserlösliches Phenolderivat. In den handelsüblichen Präparaten ist Propofol in einer milchig-weißen Emulsion gelöst. Es wirkt als allosterischer Modulator an pentameren Ionenkanälen wie GABAA-Rezeptoren und nikotinischen Acetylcholinrezeptoren.
Es wurde 1977 durch Brian Kay und George Rolly[6] erstmals in einer klinischen Studie getestet und 2016 in die Reihe der essentiellen Arzneimittel der WHO aufgenommen. John B. Glen erhielt für die Entwicklung 2018 den Lasker~DeBakey Clinical Medical Research Award.
Darstellung und Gewinnung
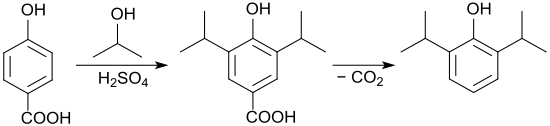
Die Herstellung von Propofol erfolgt durch eine Friedel-Crafts-Alkylierung von Phenol mit Propen.[7][8]
Die Reaktion verläuft jedoch nicht so eindeutig wie angegeben, und eine Vielzahl von Nebenprodukten mit oft sehr ähnlichen physikalischen Eigenschaften erschwert die Reindarstellung der Wirksubstanz. Die umfangreiche Patentliteratur beschreibt vielfältige Prozessvarianten, u. a. mit den Reaktanden 4-Hydroxybenzoesäure und Isopropanol, aus dem mit konzentrierter Schwefelsäure in einer Friedel-Crafts-Alkylierung die Zwischenstufe 4-Hydroxy-3,5-diisopropylbenzoesäure in 75 %iger Ausbeute gebildet wird. In einem zweiten Schritt wird das Benzoesäurederivat zu 2,6-Diisopropylphenol (93,5 % Ausbeute) decarboxyliert.
Nach mehrfacher Extraktion und Vakuumdestillation wird Propofol in einer Reinheit von 99,93 % erhalten.[9]
Klinische Angaben
Propofol wirkt als Hypnotikum, hat jedoch keine schmerzlindernde Wirkung. Es wird zur Sedierung, etwa bei Magen- oder Darmspiegelungen, bei der Somnoendoskopie oder zusammen mit einem Analgetikum zur Einleitung und auch zur Unterhaltung einer Allgemeinanästhesie verwendet. Als besonders positive Eigenschaften gelten das relativ angenehme Einschlafen und Aufwachen sowie die Tatsache, dass Übelkeit und Erbrechen (Postoperative Übelkeit und Erbrechen) seltener als bei Narkosegasen auftreten.[10]
Art der Anwendung
Für die Einleitung und Aufrechterhaltung einer intravenösen Anästhesie wird Propofol zusammen mit einem kurzwirksamen Analgetikum – z. B. Remifentanil – benutzt. Dazu wird es mittels einer Spritzenpumpe verabreicht. Ziel ist es, eine ausreichende Blutkonzentration aufzubauen und zu erhalten. Dafür wird anfangs eine Bolusdosis von etwa 1–3 mg/kg Körpergewicht verabreicht, gefolgt von einer Dauerinfusion in der Größenordnung von etwa 3–12 mg/kg/h.[11] Der durch Propofol verursachte Injektionsschmerz kann durch die intravenöse Gabe von Lidocain, entweder gemischt mit Propofol oder injiziert vor der Propofolinjektion, reduziert werden.[12] Mit computergesteuerten Spritzenpumpen, die mit pharmakokinetischen Daten des Propofols programmiert sind, kann die Infusionsgeschwindigkeit so gestaltet werden, dass der Blutspiegel des Wirkstoffs konstant bleibt oder dass der Anästhesist die Dosierung schnell ändern kann (TCI = „target controlled infusion“).
In der Intensivmedizin wird Propofol ebenfalls zur Sedierung angewendet. Da es keine schmerzausschaltende Wirkung hat, wird es meist mit einem Opioid (etwa Sufentanil, Piritramid) kombiniert. Nach längerer Infusionsdauer kann es durch Abbauprodukte zu bräunlicher bis grünlicher Verfärbung des Urins kommen. Da es in den handelsüblichen Präparaten mit Sojaöl vermischt ist, wird vom Anästhesisten der Fettstoffwechsel kontrolliert.
Bei Patienten, die Risikofaktoren für eine maligne Hyperthermie, eine seltene narkoseassoziierte Komplikation, aufweisen (Myopathien, bereits aufgetretene maligne Hyperthermie, erbliche Vorbelastung), kann Propofol verwendet werden. Dies gilt auch für die Behandlung einer manifesten malignen Hyperthermie, da Propofol im Gegensatz zu den häufig verwendeten volatilen Inhalationsanästhetika keine Triggersubstanz dieser Erkrankung ist.
Narkosen in der Kinderanästhesie können ab einem Alter von einem Monat durchgeführt werden, wobei die Anwendung der zweiprozentigen Propofolkonzentration wegen der schwierigen Titrierbarkeit Kindern ab drei Jahren vorbehalten ist. Kindernarkosen mit Propofol als Hypnotikum werden heute oft durchgeführt.
Kontraindikationen
Propofol sollte nicht bei einer Kreislaufinsuffizienz oder Hypovolämie gegeben werden, da es dabei zu verstärktem Blutdruckabfall kommen kann. Zur Sedierung von Kindern unter 16 Jahren auf Intensivstationen soll Propofol nicht verwendet werden, da Sicherheit und Wirksamkeit nicht nachgewiesen sind.[13] Die Hersteller geben in ihren Fachinformationen eine Sojaallergie als Gegenanzeige für die Anwendung von Propofol an, weil Propofol mit Sojalecithin gelöst wird und eine allergische Reaktion denkbar wäre. In aktuellen wissenschaftlichen Veröffentlichungen wird jedoch die Anwendung von Propofol bei Sojaallergie als unkritisch betrachtet.[14][15]
Unerwünschte Wirkungen und Missbrauch
Bedeutsame Nebenwirkungen bei der Gabe von Propofol sind Atemdepression bis zur Apnoe sowie Blutdruckabfall, zum einen bedingt durch verminderten peripheren Gefäßwiderstand, zum anderen durch Reduktion des Herzzeitvolumens (Kardiodepressivität). Dies betrifft insbesondere ältere, kardial vorgeschädigte Patienten und damit einen großen Teil von Personen, die sich einer Allgemeinanästhesie unterziehen müssen. Dies limitiert den sinnvollen Einsatz von Propofol zur Einleitung einer Allgemeinanästhesie oder Durchführung einer total intravenösen Anästhesie (TIVA) bei diesen Patienten. Es treten auch Erregungsphänomene (spontane Bewegungen, Muskelkrämpfe), allergische Reaktionen (Anaphylaxie) aufgrund von Histaminfreisetzung sowie Träume (meist lebhaft und angenehm,[16] jedoch auch hin und wieder schlechte Träume, die real erlebt werden, sogenannte bad trips) des Patienten auf.[17] Träume mit sexuellen Phantasien führen gelegentlich dazu, dass Patientinnen Ärzte der sexuellen Belästigung oder des sexuellen Missbrauchs beschuldigen.[18][19][20] Eine weitere unerwünschte Wirkung ist der lokale Schmerz bei der Injektion, der durch eine Reizung der Venenwand entstehen kann. Zudem kann es in einzelnen Fällen nach Anwendung von Propofol zum Auftreten von Krampfanfällen kommen.[21]
Aufgrund der Darreichungsform als Öl-in-Wasser-Emulsion des in Wasser praktisch unlöslichen Propofol wird das Wachstum von Mikroorganismen begünstigt, bei unsachgemäßer Handhabung können mikrobielle Kontaminationen zu schweren septischen Komplikationen führen.[22]
In seltenen Fällen kann es bei längerer Anwendungsdauer zu einer schweren Stoffwechselentgleisung mit Laktatazidose, Herz-Kreislauf-Versagen, Muskelzerfall (Rhabdomyolyse) und akutem Nierenversagen, dem Propofol-Infusionssyndrom (PRIS), kommen, das mit einer hohen Sterblichkeit einhergeht.[23]
Propofol hat eine kurz andauernde euphorisierende Wirkung und besitzt ein primär psychisches Abhängigkeitspotential. Fälle von Missbrauch und Abhängigkeit treten überwiegend bei Personen auf, denen die Substanz durch ihre berufliche Tätigkeit zugänglich ist, und enden wegen der geringen therapeutischen Breite, der allgegenwärtigen Gefahr einer Atemdepression, aber auch wegen des nicht vorhandenen Antagonisten häufig tödlich.[24][25][26] Propofol unterliegt nicht dem deutschen Betäubungsmittelgesetz.[27]
Analytik
Die zuverlässige qualitative und quantitative Bestimmung von Propofol und seinen Metaboliten in Urinproben gelingt nach adäquater Probenvorbereitung durch die Kopplung chromatographischer Verfahren wie z. B. der Gaschromatographie oder der HPLC mit der Massenspektrometrie als Trimethysilyl-Derivate.[28] Ein noch sensiblerer Nachweis im Picogramm-Bereich gelingt durch die Derivatisierung mit Diazoniumsalzen.[29]
Pharmazeutische Informationen
Das Phenolderivat Propofol ist in Wasser kaum löslich und kann infolgedessen nicht als rein wässrige Injektionslösung formuliert werden. Wegen seiner Lipophilie wird Propofol daher in einem Öl gelöst, beispielsweise Sojaöl, das dann mit Eilecithin zu Tröpfchen emulgiert wird, die feinstverteilt in einer wässrigen Phase vorliegen (Emulsion). Die Propofolemulsion wurde nach der Zulassung in Deutschland 1988[30] von ICI (heute AstraZeneca) unter dem Namen Disoprivan im Markt eingeführt. 1989 erfolgte die Zulassung durch die Food and Drug Administration in den USA. Eine Weiterentwicklung stellen Emulsionen unter Verwendung eines Gemisches aus Triglyceriden mittel- und langkettiger Fettsäuren (MCT/LCT) dar, die den Injektionsschmerz bei Propofolgabe vermindern und den Fettstoffwechsel weniger belasten sollen und auch für Patienten mit Sojaüberempfindlichkeit geeignet sind.
Propofol findet auch in der Tiermedizin (Hund, Katze, Kaninchen, Amphibien, bis zu Rind und Pferd) als Narkosemittel bzw. zur Einleitung von (Intubations-)Narkosen Verwendung.[31]
Ein Prodrug von Propofol ist Fospropofol, das einen weniger schnellen Anstieg im Plasma hat; dafür aber wegen seiner Wasserlöslichkeit ohne Lipide und Emulgatoren auskommt.[32]
Wirkungsweise
Als pharmakodynamisch wichtiger Zielort dürfen im Gehirn befindliche GABAA-Rezeptoren angesehen werden, wo Propofol die Wirkung des Transmitters GABA verstärkt. Es bindet dabei an β3-Untereinheiten innerhalb des transmembranären Abschnitts im Übergangsbereich zum extrazellulären Abschnitt sowie nahe der Schnittstelle (Interface) zur Nachbaruntereinheit dieses pentameren Rezeptors und bindet sowohl an α1β3- als auch an homo-β3-Rezeptoren.[33] In höheren Konzentrationen hemmt es Nikotinrezeptoren.[34] Diskutiert wurden zudem eine unspezifische Wirkung an Lipidmembranen bzw. Veränderungen an Proteinuntereinheiten von Natriumkanälen.[35]
Sonstiges
Propofol spielte auch eine Rolle beim Tod des amerikanischen Sängers Michael Jackson und der Verurteilung seines Leibarztes wegen fahrlässiger Tötung. Todesursache war ein Atemstillstand bei relativer Überdosierung von Propofol und gleichzeitig unzureichender Überwachung.[36]
Im November 2019 wurde über einen Lieferengpass für Propofol in Deutschland berichtet. Der Berufsverband Deutscher Anästhesisten sah dadurch eine Gefährdung des hohen Behandlungsniveaus in Deutschland.[37] In „Folge des in den letzten Wochen aufgrund der Covid-19-Pandemie drastisch gestiegenen Bedarfs“ meldete der Hersteller 2020 beim Bundesinstitut für Arzneimittel und Medizinprodukte einen Lieferengpass für Propofol und Isofluran an. Die Behörde stellte „partiell eingeschränkte Verfügbarkeiten“ sowie Lieferverzögerungen fest, jedoch keinen Lieferabriss.[38]
Handelsnamen
Disoprivan (D, CH), Diprivan (A,E), Recofol sowie Generika, Cryotol (Mexiko), Anespro (Venezuela), Ansiven (CH), Bioprofol (Brasilien), Gobbifol (Argentinien), Pantoprofol (Afrika)
Weblinks
- Literatur von und über Propofol im Katalog der Deutschen Nationalbibliothek
Einzelnachweise
- ↑ Europäische Arzneibuch-Kommission (Hrsg.): EUROPÄISCHE PHARMAKOPÖE 5. AUSGABE. Band 5.0–5.8, 2006.
- ↑ The Merck Index. An Encyclopaedia of Chemicals, Drugs and Biologicals. 14. Auflage. 2006, ISBN 0-911910-00-X.
- ↑ a b c d e f Eintrag zu Propofol in der ChemIDplus-Datenbank der United States National Library of Medicine (NLM)
- ↑ David R. Lide (Hrsg.): CRC Handbook of Chemistry and Physics. 90. Auflage. (Internet-Version: 2010), CRC Press / Taylor and Francis, Boca Raton FL, Physical Constants of Organic Compounds, S. 3-442.
- ↑ a b c Datenblatt 2,6-Diisopropylphenol bei Sigma-Aldrich, abgerufen am 22. April 2011 (PDF).
- ↑ Vgl. Otto Mayrhofer: Gedanken zum 150. Geburtstag der Anästhesie. In: Der Anaesthesist, Band 45, 1996, S. 881–883, hier: S. 883.
- ↑ A. Kleemann, J. Engel, B. Kutscher, D. Reichert: Pharmaceutical Substances - Synthesis, Patents, Applications. 4. Auflage. Thieme-Verlag, Stuttgart 2001, ISBN 1-58890-031-2.
- ↑ A. J. Kolka, J. P. Napolitano, G. G. Ecke: The ortho-Alkylation of Phenols. In: J. Org. Chem., 21, 1956, S. 712–713; doi:10.1021/jo01112a621.
- ↑ Patent EP2516369B1: Verfahren zur Herstellung von extrareinem 2,6-Diisopropylphenol. Angemeldet am 10. August 2010, veröffentlicht am 22. Juli 2015, Anmelder: Harman Finochem Ltd., Erfinder: K.P. Jain, D.U. Edaki, H.S. Minhas, G.S. Minhas.
- ↑ U. Jost, C. Dörsing, C. Jahr, M. Hirschauer: Propofol und postoperative Übelkeit und/oder Erbrechen. In: Anaesthesist. 46(9), September 1997, S. 776–782. PMID 9412258.
- ↑ Reinhard Larsen: Anästhesie und Intensivmedizin in Herz-, Thorax- und Gefäßchirurgie. (1. Auflage 1986) 5. Auflage. Springer, Berlin/ Heidelberg/ New York u. a. 1999, ISBN 3-540-65024-5, S. 21 f.
- ↑ Lidocain zur Reduzierung des durch Propofol hervorgerufenen Schmerzes bei Narkoseeinleitung von Erwachsenen. In: Cochraine.org. 18. Februar 2016, abgerufen am 12. Juni 2020.
- ↑ Fachinformation des Arzneimittel-Kompendium der Schweiz: Disoprivan 1 %/2 %, Astrazeneca.
- ↑ Philipp Niebel, Hinnerk Wulf: Deklaration von Helsinki zur Patientensicherheit in der Anästhesiologie - Teil 4: SOP zur perioperativen Anaphylaxie. In: AINS – Anästhesiol Intensivmed Notfallmed Schmerzther. 48, 2013, S. 230–232, doi:10.1055/s-0033-1343755.
- ↑ Pascale Dewachter, Claudie Mouton-Faivre, Mariana C Castells, David L Hepner: Anesthesia in the patient with multiple drug allergies: are all allergies the same? In: Current Opinion in Anaesthesiology. 24, 2011, S. 320–325, doi:10.1097/ACO.0b013e3283466c13.
- ↑ H. Käsmacher, M. Petermeyer, Claudia Decker: Inzidenz und Qualität traumähnlicher Wahrnehmungen unter Propofol im Vergleich zu Enfluran. In: Der Anaesthesist. Band 45, 1996, Nr. 2, S. 146–153.
- ↑ Vgl. auch S. R. W. Bricker: Hallucinations after propofol. In: Anaesthesia. Band 43, 1988, S. 171; und P. N. Young: Hallucinations after propofol. In: Anaesthesisa. Band 43, 199, S. 170; sowie R. D. Gunawardene: Propofol and dreaming. In: Anaesthesia. Band 44, 1989, S. 266 f.
- ↑ B. Balasubramaniam, G. R. Park: Sexual hallucinations during and after sedation and anaesthesia. In: Anaesthesia. 58(6), Jun 2003, S. 549–553. PMID 12846619.
- ↑ V. Marchaisseau, A. Molia, E. Herlem, M. L. Germain, T. Trenque: Propofol-induced hallucinations and dreams. In: Therapie. 63(2), March–April 2008, S. 141–144. PMID 18561889.
- ↑ S. Almer, M. Warntjen: Staatsanwaltliche Ermittlungen nach Propofol-Narkosen: Unerwünschte ‚Nebenwirkungen‘. In: Deutsches Ärzteblatt, 106(41), 9. Oktober 2009, S. A-2031.
- ↑ Bundesärztekammer: Mitteilungen: Schwere unerwünschte Arzneimittelwirkungen nach Propofol-Infusionen zur Sedierung. In: Deutsches Ärzteblatt, 101(50), 10. Dezember 2004, S. A-3447 / B-2911 / C-2759.
- ↑ Deutsche Gesellschaft für Krankenhaushygiene e.V.: Hygiene-Tipp der DGKH, Mai/Juni 2010: Vorsicht beim Umgang mit Propofol
- ↑ F. Wappler: Das Propofol-Infusionssyndrom. Klinik, Pathophysiologie und Therapie einer seltenen Komplikation. In: Deutsches Ärzteblatt, 11, 2006, S. 705–710.
- ↑ Udo Bonnet: Sucht und Propofol: Unstillbares Verlangen nach einem Anästhetikum. (PDF; 339 kB) In: InFo Neurologie & Psychiatrie. Vol. 13, Nr. 4, 2011. S. 40 ff., abgerufen am 30. September 2011.
- ↑ Udo Bonnet: Einschätzung des Abhängigkeitsrisikos von Propofol. In: Fortschritte der Neurologie Psychiatrie, 79(8), 2011, S. 442–452, doi:10.1055/s-0031-1273411.
- ↑ C. Iwunna. J. Tsokos. M. Maier et al.: Todesfälle durch Propofolmissbrauch. Befragung in rechtsmedizinischen Instituten in Deutschland, Österreich und der Schweiz. Anaesthesist (2017) 66: 109, doi:10.1007/s00101-016-0260-6.
- ↑ Bundesopiumstelle: Betäubungsmitteltabelle. (XLS; 1666 kB) In: bfarm.de. Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM), 28. Mai 2021, abgerufen am 8. Juni 2021.
- ↑ S. Y. Lee, N. H. Park, E. K. Jeong, J. W. Wi, C. J. Kim, J. Y. Kim, M. K. In, J. Hong: Comparison of GC/MS and LC/MS methods for the analysis of propofol and its metabolites in urine. In: J Chromatogr B Analyt Technol Biomed Life Sci. 900, 1 Jul 2012, S. 1–10, PMID 22672847.
- ↑ F. Vaiano, F. Mari, F. P. Busardò, E. Bertol: Enhancing the sensitivity of the LC-MS/MS detection of propofol in urine and blood by azo-coupling derivatization. In: Anal Bioanal Chem. 406(15), Jun 2014, S. 3579–3587, PMID 24414741.
- ↑ E. Burgis: Intensivkurs Allgemeine und Spezielle Pharmakologie. Elsevier, Urban & Fischer Verlag, 2008, S. 307 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ A. Epstein, R. White, I. H. Horowtiz, P. H. Kass, R. Ofri: Effects of propofol as an anaesthetic agent in adult lions (Panthera leo): a comparison with two established protocols. In: Research in Veterinary Science. Band 72, Nr. 2, April 2002, S. 137–140, doi:10.1053/rvsc.2001.0535, PMID 12027594.
- ↑ Eintrag zu Fospropofol. In: Römpp Online. Georg Thieme Verlag, abgerufen am 25. Juli 2019.
- ↑ G. M. Yip, Z. W. Chen, C. J. Edge u. a.: A propofol binding site on mammalian GABAA receptors identified by photolabeling. In: Nat. Chem. Biol. Band 9, Nr. 11, 2013, S. 715–20, doi:10.1038/nchembio.1340, PMID 24056400.
- ↑ S. S. Jayakar, W. P. Dailey, R. G. Eckenhoff, J. B. Cohen: Identification of propofol binding sites in a nicotinic acetylcholine receptor with a photoreactive propofol analog. In: J. Biol. Chem. Band 288, Nr. 9, 2013, S. 6178–89, doi:10.1074/jbc.M112.435909, PMID 23300078.
- ↑ Franz-Josef Kretz, Jürgen Schäffer: Anästhesie, Intensivmedizin, Notfallmedizin, Schmerztherapie. 5. Auflage. Springer, Berlin 2008, ISBN 978-3-540-75572-2.
- ↑ Täglich 50 mg Propofol. Welt Online.
- ↑ Sebastian Fiebiger: Narkosemittel Propofol wird knapp. In: Medizin+. Abgerufen am 27. November 2019.
- ↑ Martin U. Müller: Starke Nachfrage – Lieferengpass bei Narkosemedikamenten. In: Der Spiegel. Nr. 16, 2020 (online).