Lipödem
| Klassifikation nach ICD-10 | |
|---|---|
| R60.9[1] | Ödem, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
| Klassifikation nach ICD-10-GM | |
|---|---|
| E88.20 | Lipödem, Stadium I |
| E88.21 | Lipödem, Stadium II |
| E88.22 | Lipödem, Stadium III |
| E88.28 | Sonstiges oder nicht näher bezeichnetes Lipödem |
| ICD-10 online (GM-Version 2021) | |
Das Lipödem (von altgriechisch
lípos „Fett“ und
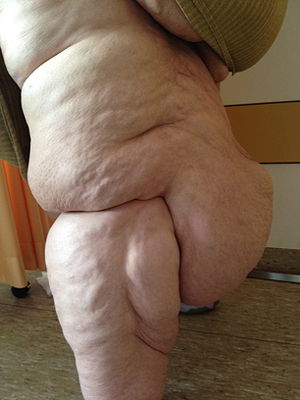
oídēma „Schwellung“; in der Umgangssprache fälschlich auch als „Reithosenfettsucht“, „Reiterhosensyndrom“ oder „Säulenbein“ bezeichnet) ist eine voranschreitende Erkrankung des Fettgewebes mit zunehmender Schmerzhaftigkeit. Sie ist gekennzeichnet durch eine symmetrische Vermehrung des Fettgewebes an Gesäß, Oberschenkeln, Unterschenkeln, Oberarmen und Unterarmen und führt zu einer Dysproportion der betroffenen Körperteile zum oftmals noch schlanken Körperstamm. Sie kann aus einer Lipohypertrophie hervorgehen.[2]
Die Fettgewebsvermehrung im Unterhautfettgewebe beinhaltet Hypertrophie und Hyperplasie der Fettzellen. Die Gefäße sind durchlässig und brüchig. Dadurch gelangt Flüssigkeit ins Binde- und Stützgewebe, was auch die Neigung zu Hämatomen erklärt. Das Lipödemfett enthält Fibrosen, vergrößerte und vermehrte Makrophagen und häufig erhöhte Interleukin-Werte, was auf Entzündungen hinweist.[3]
Das Lipödem wird auch Allen-Hines-Syndrom genannt. Beide Mediziner (Edgar Van Nuys Allen und Edgar Alphonso Hines Jr.) hatten diesem Krankheitsbild erstmals 1940 eine Publikation gewidmet und es als Lipödem benannt.[4] Weitere häufig synonym verwendete Begriffe sind Lipohyperplasia dolorosa,[5] Lipomatosis dolorosa, Lipohypertrophia dolorosa, Adipositas dolorosa, Lipalgie, Adiposalgie, schmerzhaftes Säulenbein und schmerzhaftes Lipödemsyndrom. Ob sie tatsächlich dasselbe Krankheitsbild beschreiben, ist umstritten.[6]
Die mit der Krankheit einhergehenden Schwellungen aufgrund der Einlagerung von Flüssigkeit aus dem Gefäßsystem (Ödem) können mit Schmerzen und Druckempfindlichkeit sowie der Neigung zu blauen Flecken einhergehen. Es liegt primär keine Schädigung des Lymphsystems vor, im weiteren Verlauf kann dieses jedoch durch die erhöhte Verletzlichkeit und Entzündungsbereitschaft des Fettgewebes geschädigt und somit die Ödembereitschaft erhöht werden.
Das Lipödem tritt fast ausschließlich bei Frauen auf, nach der Pubertät, nach einer Schwangerschaft oder im Klimakterium. Hormonelle Veränderungen und Gewichtszunahme werden als Ursachen vermutet, ebenso eine genetische Prädisposition.
Schweregrade
- Typ I: Fettgewebsvermehrung im Bereich von Gesäß und Hüften (Reiterhosenphänomen)
- Typ II: Das Lipödem reicht bis zu den Knien, Fettlappenbildungen im Bereich der Knieinnenseite
- Typ III: Das Lipödem reicht von den Hüften bis zu den Knöcheln
- Typ IV: Arme und Beine sind bis zu den Handgelenken / Knöcheln, also mit Ausnahme der Füße und Hände betroffen
- Typ V: Lipolymphödem mit vermehrter Einlagerung von Lymphe in Hand- und Fußrücken sowie Fingern und Zehen
Stadien der Hautveränderungen
- Stadium 1: feinknotige, größtenteils noch glatte Hautoberfläche, umgangssprachlich „Orangenhaut“,
- Stadium 2: grobknotige Hautoberfläche mit größeren Dellen, „Matratzenphänomen“,[7]
- Stadium 3: große, deformierende Hautlappen und -wülste
Weitere Symptome
- symmetrische, schwammige Schwellungen
- Berührungs- und Druckschmerzhaftigkeit, Spannungs- und Schweregefühl
- Neigung zur Hämatombildung bereits nach geringen Traumen
- Haut ist in fortgeschrittenem Stadium häufig kühl und schlecht durchblutet
- je nach Stadium Orangenhaut, Matratzenhaut oder großflächige Fettlappen
- aufgrund der Fettlappen Störungen im Gangbild, X-Beine
Differentialdiagnostik
Der Sicht- und Tastbefund (Inspektion und Palpation) sowie die individuelle Patientengeschichte dienen dem Arzt als verlässliche Anhaltspunkte bei der Diagnosestellung. Im Gegensatz zum Lymphödem ist das Stemmersche Zeichen stets negativ, d. h., bei einem Lipödem lässt sich eine Hautfalte über den Zehen bzw. Fingern abheben. Eine Möglichkeit zur apparativen Diagnostik existiert nicht. Sonographie, CT oder MRT können lediglich Anhaltspunkte geben.
Um ein Lipödem sicher diagnostizieren zu können, muss ausgeschlossen werden, dass die genannten Symptome durch diese Krankheiten entstanden sein könnten:
- Lipohypertrophie
- Primäres Lymphödem
Therapie
Konservative Therapie
- Kompressionstherapie durch konsequentes Tragen von flachgestrickter Kompressionsstrumpfversorgung bis Kompressionsklasse IV, kombiniert mit Bewegung
- Bewegung – „Bewegung, Bewegung, Bewegung“ – Schwimmen, auch Wassergymnastik (Aquagymnastik) und andere Wassersportarten wie Aquacycling, Aquafitness, Aquaspinning, Aquawalking usw., schnelles Gehen, Radfahren
- Gewichtsabnahme (bei Übergewicht), Nahrungsumstellung, kombiniert mit Bewegung
- Atemphysiotherapie, kombiniert mit Bewegung
- funktionelle, lymphologische Rehabilitation, kombiniert mit Bewegung
- manuelle Lymphdrainage[8] kombiniert mit Bewegung
Liposuktion (OP)
Wenn die konservativen Maßnahmen nicht greifen, kann eine operative Therapie mittels Fettabsaugung (Liposuktion) durchgeführt werden. Sie muss von ausgewiesenen Fachleuten durchgeführt werden, sonst könnte es zu Komplikationen kommen, sogar Verschlechterungen, wie durch Zerstörung der oberflächlichen Lymphgefäße zu einem zusätzlichen Lymphödem.[9] Unter fachgerechter Durchführung ist diese Komplikation äußerst selten. Etabliert haben sich die sogenannten „feuchten Absaugmethoden“. Als Hauptvertreter dieser Methoden gelten die Vibrations-assistierte Liposuktion (PAL; "power-assisted liposuction") unter Tumeszenz-Lokalanästhesie (TLA) und die modernere Wasserstrahl-assistierte Liposuktion (WAL). Ziel dieser Operationen ist es, möglichst wenig Fettgewebe übrig zu lassen, um einem Rezidiv (Wiederkehren) der Erkrankung an den abgesaugten Körperpartien vorzubeugen und um die Beschwerden so stark wie möglich zu reduzieren.
Bei der Vibrations-assistierten Liposuktion (PAL) unter Tumeszenz-Lokalanästhesie wird das Gewebe mit einer Tumeszenzlösung befüllt, nach 20–30 Minuten kommt es zu einer Verflüssigung der Fettzellen, die dann über Vibrationskanülen abgesaugt werden. Die Vibrationskanülen sind – genau wie die klassischen Kanülen – vorn geschlossen und abgerundet, so dass sie besonders gewebeschonend sind. Die Öffnungen zum Absaugen befinden sich kreisförmig dahinter, an den Seiten. Durch die starke Vibration lassen sich auch festere Fettpartien, die typisch sind für das Lipödem, besser lösen, so dass auch diese entfernt werden können. Durch die Vibrationskanülen wird die OP-Zeit stark verkürzt bei gleichzeitig deutlich größeren Absaugvolumina, so dass die Radikalität der Absaugung, die bei der Lipödemchirurgie essentiell ist, gewährleistet werden kann. Aufgrund der hohen eingebrachten Flüssigkeitsmenge und der deutlich längeren Kontaktzeit der Medikamente mit dem Gewebe ist bei kleineren Flächen häufig keine zusätzliche Narkose erforderlich.
Bei der Wasserstrahl-assistierten Liposuktion erfolgt das Lösen der Fettzellen simultan mit der Absaugung durch die mechanische Einwirkung des Wasserstrahls, weshalb wesentlich geringere Einfüllvolumina erforderlich sind. Die OP-Zeit wird dadurch verkürzt. Aufgrund der geringen Einfüllmenge bleiben die optischen Konturen vollständig erhalten, was eine sehr präzise Absaugung ermöglicht.
Berichte von Betroffenen, Verbänden, Medien und mehrere Langzeitstudien[10] verweisen darauf, dass oft nur die hochvolumige Liposuktion zu einer relevanten und dauerhaften Beschwerdelinderung oder sogar zur Heilung führen kann.[11][9][12]
Straffung nach Liposuktion
Straffungen sind in den meisten Fällen nur aus ästhetischen Gründen zu überlegen. Bei sehr ausgeprägten Lipödemen, meist ab dem Übergang im fortgeschrittenen Stadium 2 zu Stadium 3, und im Stadium 3, ist oft an den Innenschenkeln auch aus medizinischen Gründen eine plastisch-chirurgische Straffungsoperation nach den Liposuktionen notwendig. Ziel ist das Scheuern der überschüssigen Haut beim Laufen zu beenden oder Hautausschläge aufgrund der Feuchtigkeit, insbesondere in den Sommermonaten bei vermehrtem Schwitzen, zu reduzieren oder zu verhindern. Selbiges gilt am Unterbauch, wenn die Fettabsaugung am Unterbauch aufgrund des relativ seltenen Lipödems an dieser Lokalisation (z. B. bei Berührungsschmerzen am Unterbauch) erfolgt ist.
Wenn keine Schwangerschaften vorgelegen haben und keine großen Gewichtsabnahmen in der Vergangenheit (mehr, als ca. 15 kg), muss im Stadium 1 des Lipödems in der Regel keine Straffung durchgeführt werden, da die Haut ein eigenes Rückbildungspotential besitzt, so dass nach den Liposuktionen ein befriedigendes bis gutes Hautbild zu erwarten ist.
Ab dem Stadium 2 ist oft, aufgrund der notwendigen sehr gründlichen Fettabsaugung rundherum, vor allem an den Oberschenkeln und den Oberarmen, ein Hautüberschuss zu erwarten, so dass aus ästhetischen Gründen oft eine Straffung gewünscht wird. Die am häufigsten angewandten Methoden sind am Ende der OP die Laserstraffung der Haut, die etwas effektivere cool-Plasma Straffung und bei sehr ausgeprägten Hautüberschüssen die klassische plastisch-chirurgische Straffung.
Weblinks
- Informationen der Deutschen Gefäßliga (Memento vom 23. Mai 2013 im Internet Archive), deutsche-gefaessliga.de
- Informationen der Deutschen Gesellschaft für Angiologie (Memento vom 7. Juli 2012 im Internet Archive) dga-gefaessmedizin.de
Literatur
- S1-Leitlinie: Lipödem, AWMF-Registernummer 037/012 (online: Volltext), Stand 31. Oktober 2015
- Lipödem. In: Orphanet (Datenbank für seltene Krankheiten).
- Lipedema. In: . (englisch)
- Leichter leben mit Lipödem. ISBN 978-3-8426-2941-7.
- Philipp Kruppa et al.: Lipödem – Pathogenese, Diagnostik und Behandlungsoptionen In: Deutsches Ärzteblatt, Heft 22–23, 1. Juni 2020; aerzteblatt.de (PDF)
- K. L. Herbst: Rare adipose disorders (RADs) masquerading as obesity. In: Acta pharmacologica Sinica. Band 33, Nummer 2, Februar 2012, S. 155–172, doi:10.1038/aps.2011.153, PMID 22301856, PMC 4010336 (freier Volltext) (Review).
- J. P. Okhovat, A. Alavi: Lipedema: A Review of the Literature. In: The international journal of lower extremity wounds. Band 14, Nummer 3, September 2015, S. 262–267, doi:10.1177/1534734614554284, PMID 25326446 (Review).
- Y. S. Torre, R. Wadeea, V. Rosas, K. L. Herbst: Lipedema: friend and foe. In: Hormone molecular biology and clinical investigation. Band 33, Nummer 1, März 2018, S. , doi:10.1515/hmbci-2017-0076, PMID 29522416, PMC 5935449 (freier Volltext) (Review).
Einzelnachweise
- ↑ Alphabetisches Verzeichnis zur ICD-10-WHO Version 2019, Band 3. Deutsches Institut für Medizinische Dokumentation und Information (DIMDI), Köln 2019, S. 509
- ↑ Lipohypertrophie
- ↑ Lia Lindmann: Leichter leben mit Lipödem. Humboldt, Hannover 2020, ISBN 978-3-8426-2941-7, S. 224.
- ↑ L. E. Wold, E. A. Hines, E. V. Allen: Lipedema of the legs; a syndrome characterized by fat legs and edema. In: Annals of internal medicine. Band 34, Nummer 5, Mai 1951, S. 1243–1250, PMID 14830102.
- ↑ Manuel E. Cornely: Terminologie des Lipödems. Hrsg.: Phlebologie. Nr. 5, 2005.
- ↑ S1-Leitlinie Lipödem. AWMF Registernummer 037-012.
- ↑ 5. Auflage 2003. Roche Lexikon Medizin
- ↑ Manuelle Lymphdrainage. phlebology.de
- ↑ a b Nikolaus Linde: Liposuktion: Wie finde ich den besten Arzt für die Absaugung meines Lipödems? Lipo Clinic AG, St. Gallen (Schweiz), auf lipoedem.ch
- ↑ Thomas Witte, Mehran Dadras, Falk-Christian Heck, Marion Heck, Brigitte Habermalz: Water-jet-assisted liposuction for the treatment of lipedema: Standardized treatment protocol and results of 63 patients. In: Journal of Plastic, Reconstructive & Aesthetic Surgery. Band 73, Nr. 9, September 2020, S. 1637–1644, doi:10.1016/j.bjps.2020.03.002 (elsevier.com [abgerufen am 7. November 2020]).
- ↑ Frauen mit Lipödem schnell und unbürokratisch helfen: Liposuktion soll Kassenleistung werden. Bundesministerium für Gesundheit, 11. Januar 2019.
- ↑ Eine der Übersichten: Lipödem – Überblick, Definition, Ursachen, Symptome, Diagnose, Therapie, Verlauf, Vorbeugen. In: Beobachter, beobachter.ch