Erythromelalgie
| Klassifikation nach ICD-10 | |
|---|---|
| I73.8 | Sonstige näher bezeichnete periphere Gefäßkrankheiten |
| ICD-10 online (WHO-Version 2019) | |
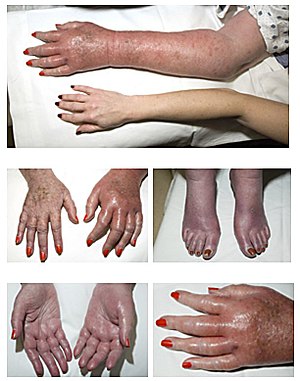
Erythromelalgie (von altgriech. erythros (ἐρυθρός) rot, melos (μέλος) Glied, algos (ἄλγος) Schmerz), oftmals EM abgekürzt, ist eine sehr seltene, anfallsweise auftretende periphere neurovaskuläre (die Nerven und Blutgefäße betreffend) Gefäßerkrankung bzw. Gefäßregulationsstörung, die durch Rötung (Erythem), Schmerzen und erhöhte Hauttemperatur an den Extremitäten (seltener auch an Ohren und Wangen) gekennzeichnet ist. Sie wird auch als Erythralgie, Erythromelalgia, Erythermalgia, Mitchell-Syndrom oder Gerhardt-Syndrom bezeichnet.
EM tritt als eigenständige autosomal-dominant vererbte primäre Erythromelalgie sowie als sekundäre Erythromelalgie, d. h. als Symptom einer anderen Grunderkrankung auf.
Vorkommen
Eine Forschung in den USA von 2009 stellte eine Inzidenz (Zahl der Menschen, die pro Jahr mit EM diagnostiziert werden) von durchschnittlich 1,3 pro 100.000 fest. Die Rate von Frauen war höher (2,0 pro 100.000) als die von Männern (0,6 pro 100.000). Das durchschnittliche Diagnosealter war 61 Jahre. Ungefähr fünf Prozent der Betroffenen leiden an der primären, vererbten Form der Krankheit.[1]
Im deutschsprachigen Raum ist EM noch weniger bekannt als im amerikanischen, weshalb es kaum europäische Studien und Forschungen zu EM gibt. Das kanadische Pharmaunternehmen Xenon Pharmaceuticals Inc. startete Anfang 2014 eine noch laufende Studie zu der primären vererbten Form der Krankheit im Hinblick auf Genmutationen des SCN9A-Gens (nähere Informationen siehe Ursachen). Für diese Studie kann sich jeder EM-Patient weltweit bewerben.[2]
Symptome und Anzeichen
Die auffälligsten Symptome von Erythromelalgie sind Rötung, Schwellung, Erhitzung, brennender und/oder pochender Schmerz sowie Druckschmerz in den Extremitäten. Diese Symptome kommen oft symmetrisch vor und betreffen häufiger die Füße als die Hände, seltener auch die Ohren sowie das Gesicht, vorzugsweise an den Wangen. Sie können von Minuten bis zu mehreren Stunden andauern und verursachen bei Betroffenen den sofortigen Zwang der Kühlung oder Hochlagerung der betroffenen Bereiche. Oftmals beschreiben Betroffene die Symptome als würden sie auf glühenden Kohlen oder Lava laufen. Sehr individuell ist die Häufigkeit solcher Schmerzepisoden, die von mehrmals täglich bis hin zu einmal alle paar Monate reicht. Ausgelöst werden solche Episoden durch Wärmequellen jeglicher Art (körperliche Anstrengungen, Stehen oder Laufen, Sommertemperaturen ab ca. 15 °C sowie hohe Luftfeuchtigkeit, Heizungsluft, Fön, heißes oder scharfes Essen u.v.m.) sowie psychische Belastungen wie Stress oder aber auch nach Alkohol- oder Koffein-Genuss. Teilweise verbleiben nach einer solchen Episode Ödeme an den betroffenen Stellen.
Bei manchen Patienten treten die genannten Symptome erst langsam steigend über einen Zeitraum von bis zu mehreren Jahren auf, bei anderen hingegen kommen sie plötzlich in voller Stärke. Die Mehrzahl der Betroffenen leidet unter diesen Symptomen an einer erheblichen Senkung der Lebensqualität und muss ihr soziales Leben oft auf ein Minimum reduzieren. Der heftig brennende Schmerz kann außerdem Ursache schwerwiegender psychologischer Probleme sein und eine Depression auslösen.
Ursachen
Die sekundäre Erythromelalgie hat eine meist noch unverstandene Ätiologie. Der primären Erythromelalgie liegen eine Reihe von angeborenen Gendefekten zugrunde. Bisher wurden verschiedene Punktmutationen des spannungsabhängigen Natriumkanals NaV 1.7 beschrieben (SCN9A-Gen der α-Untereinheit), die alle zu einer gesteigerten Funktion des Kanals führen (gain of function mutation). Dieser Natriumkanal wird unter anderem auf Nervenfasern für die Schmerzwahrnehmung (Nozizeptoren) exprimiert. Deren Erregbarkeitssteigerung führt zu den belastungsabhängigen Schmerzen sowie zu einer Freisetzung von Substanz P und Calcitonin Gene-Related Peptide (CGRP), die wiederum eine gefäßerweiternde Wirkung haben und die Rötung sowie die Überwärmung der Extremität erklären.
Bei mehreren Ausbrüchen einer endemischen Form der Erythromelalgie in China, konnte ein mit dieser Erkrankungsform assoziiertes Virus, das Erythromelalgie-assoziierte Poxvirus (ERPV) isoliert werden.[3]
Diagnose
Bis die eindeutige Diagnose Erythromelalgie feststeht, ist es oft ein langer Weg, da es keinen spezifischen Test gibt. Differentialdiagnostisch sollten andere organische und/oder funktionelle Durchblutungsstörungen sowie ein Burning-Feet-Syndrom und Raynaud-Syndrom ausgeschlossen werden. Andere Erkrankungen wie das komplexe regionale Schmerzsyndrom (Morbus Sudeck) haben ähnliche Symptome. Oft dauert es somit Monate oder Jahre, bis die Patienten zur Diagnose EM gelangen und eine Odyssee von Arztbesuchen hinter sich haben.
Eine Erythromelalgie wird manchmal auch von anderen Erkrankungen ausgelöst, unter anderen:
- arterielle Verschlusskrankheit
- Diabetes mellitus
- arterielle Hypertonie
- Thrombophlebitis
- myeloproliferativen Erkrankungen wie Polycythaemia vera und Thrombozythämie
- Hypercholesterinämie
- Autoimmunerkrankung
- Morbus Fabry
- Quecksilber- oder Pilzvergiftung
- Ischialgie
Darüber hinaus können einige Medikamente wie Bromocriptin, Pergolid, Verapamil oder Ticlopidin eine Erythromelalgie verursachen.
Die Erythromelalgie kann der Manifestation der Grunderkrankung um Jahre vorausgehen. Steht die Diagnose EM fest, lässt sich anhand eines Blut- oder Speicheltests eine Mutation des SCN9A-Gens feststellen, was eine primäre Erythromelalgie erklären würde.
Therapie/Behandlung
Die Patienten entwickeln im Laufe ihrer Erkrankung meist eigenwillige Lebensstile um oben beschriebenen Schmerzepisoden vorzubeugen. Dazu zählen der Verzicht auf Schuhe und/oder Socken, allgemein auf das Tragen dicker Kleidung. Weiterhin lagern sie betroffene Extremitäten oft hoch oder benutzen spezielle Kühlkissen oder Kühlmatratzen sowie Ventilatoren zum Abkühlen. Es wird dringend davon abgeraten, die betroffenen Glieder während brennender Schmerzepisoden in kaltes Wasser oder Eiswasser zu halten. Dieses extreme Verhältnis zwischen heiß und kalt führt zu Hautschäden wie Hautfissuren oder oft therapieresistenten Geschwüren. Stattdessen sollten die heißen Extremitäten entkleidet und in kühler Umgebung hochgelagert werden, bis sich die Rötung und der Schmerz legen.
Zur medikamentösen Therapie ist anzumerken, dass es bisher kein Mittel gibt, welches allen Patienten hilft. Die medikamentöse Therapie erfolgt daher sehr individuell und oft nach dem sogenannten Trial-and-error-Verfahren (Probierverfahren). Diese Medikamente riefen bei einigen Betroffenen große Erleichterung hervor, während sie bei anderen die Symptome verschlimmerten. Für die medikamentöse Therapie ist daher Geduld, Disziplin und Vorsicht unbedingt notwendig.[4]
Bei einer sekundären EM ist die Behandlung der Grunderkrankung obligat. Bei einer Heilung der zugrundeliegenden Erkrankung können die Symptome der Erythromelalgie verschwinden.
Bei einer primären EM ist die Behandlung oft symptomatisch zur Schmerzlinderung. Oftmals werden neuropathische Schmerzmittel wie Pregabalin oder Gabapentin verschrieben. Auch eigentliche Antidepressiva (SNRIs und SSRIs) wie Duloxetin und Venlafaxin kommen aufgrund ihrer pharmakologischen Wirkung infrage. Die Kombination von Pregabalin und Duloxetin hat laut einiger EM Patienten große Wirkung erzielt, wohingegen die Nebenwirkungen für andere intolerabel waren.[4][5] Außerdem können Calcium-Antagonisten versucht werden, wie beispielsweise Diltiazem oder die orale Einnahme von Magnesium.
Weblinks
- erythromelalgie.net: Deutsche Selbsthilfegruppe und Anlaufstelle von Betroffenen
- erythromelalgia.org: The Erythromelalgia Association (TEA), eine Selbsthilfegruppe von EM-Patienten in den USA (englisch)
- livingwitherythromelalgia.org: Internetforum von EM-Patienten aus der ganzen Welt (englisch)
Quellen
- Hans Hornbostel, Werner Kaufmann, Walter Siegenthaler (Hrsg.): Innere Medizin in Praxis und Klinik. Thieme-Verlag, Stuttgart 1991ff (4 Bde.)
- Jean D. Wilson, Eugene Braunwald u. a.: Harrison's Principles of Internal Medicine McGraw-Hill Medicine, New York 2012, ISBN 978-0-07-174889-6.
- S. D. Dib-Hajj, A. M. Rush, T. R. Cummins u. a.: Gain-of-function mutation in Nav1.7 in familial erythromelalgia induces bursting of sensory neurons. In: Brain. A journal of neurology. Bd. 128 (2005), Teil 8, S. 1847–1854, ISSN 0006-8950; doi:10.1093/brain/awh514; PMID 15958509
- J. S. Cohen: The Medical Treatment of Erythromelalgia. auf: MedicationSense.com, 3. Januar 2012.
Einzelnachweise
- ↑ K. B. Reed, M. D. Davis: Incidence of erythromelalgia: a population-based study in Olmsted County, Minnesota. In: J Eur Acad Dermatol Venereol. 23 (1), (Januar 2009), S. 13–15. doi:10.1111/j.1468-3083.2008.02938.x. PMC 2771547 (freier Volltext). PMID 18713229
- ↑ xenon-pharma.com (Memento des Originals vom 8. Juni 2014 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ J. D. Mendez-Rios et al.: Genome sequence of erythromelalgia-related poxvirus identifies it as an ectromelia virus strain. PLoS One (2012) 7(4): e34604. PMID 22558090
- ↑ a b medicationsense.com (Memento des Originals vom 19. August 2014 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ erythromelalgia.org (Memento des Originals vom 1. Juli 2014 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.