Placenta accreta
| Klassifikation nach ICD-10 | |
|---|---|
| O43.2 | Krankhaft anhaftende Plazenta |
| ICD-10 online (WHO-Version 2019) | |
Als Placenta accreta bezeichnet man in der Geburtshilfe eine Störung der Plazentahaftung, bei der die Plazenta mit der Gebärmuttermuskulatur (Myometrium) verwachsen ist. Dadurch löst sich die Plazenta nach der Geburt des Kindes nicht (Plazentaretention) und es kann zu erheblichen Blutungen kommen. Die Placenta accreta kommt bei etwa einer von 2.500 Schwangerschaften mit steigender Häufigkeit vor.
Ursachen
Bei der Placenta accreta fehlt die Decidua basalis teilweise oder völlig. Damit können Trophoblasten bis an die Gebärmuttermuskulatur heranwachsen (Placenta accreta) oder sogar in diese einwandern und -wachsen (Placenta increta/percreta).
Alle Formen sind zu 10 bis 45 % mit einer Placenta praevia verbunden. Weitere Ursachen sind narbige Veränderungen an der Gebärmutter, wie sie beim Asherman-Syndrom, welches vor allem nach Operationen an der Gebärmutter, wie Kürettagen[1] und nach Myomentfernungen[2] auftritt, oder nach Schnittentbindungen.
Einige Untersuchungen zeigten zudem eine erhöhte Häufigkeit in Schwangerschaften mit weiblichen Feten.[3]
Die steigende Inzidenz wird als Folge des Anstiegs der Rate von Kaiserschnitten gesehen. Auch Schwangere mit einem Alter von mehr als 35 Jahren haben ein erhöhtes Risiko für Plazentaimplantationsstörungen.
Diagnose
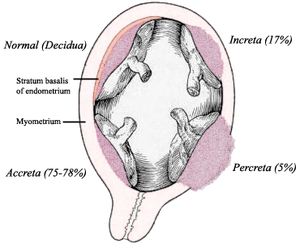
Man unterscheidet nach der Tiefe ihrer Verwachsung mit der Gebärmutterwand drei Formen der Placenta accreta:
| Form | Beschreibung | Anteil |
|---|---|---|
| Placenta accreta | Die Zotten wachsen bis an die Gebärmuttermuskulatur heran. |
75–78 % |
| Placenta increta | Die Zotten wachsen tief in die Gebärmutterwand ein. |
17 % |
| Placenta percreta | Bei der schwerwiegendsten Form penetriert die Plazenta das komplette Myometrium bis zur Serosa. Die Plazenta kann darüber hinaus sogar in Harnblase und Rektum einwachsen.[4] | 5–7 % |
Die Placenta accreta wird nur selten vor der Geburt erkannt und ist zuweilen schwer zu diagnostizieren. In der Doppler-Sonografie lassen sich neugebildete Blutgefäße in der Muskulatur der Gebärmutter nachweisen. Auch in der Magnetresonanztomographie (MRT) kann man Hinweise auf eine Plazentaimplantationsstörung finden. Jedoch lassen sie sich weder mit der Ultraschall-, noch mit der MRT-Untersuchung beweisen.
Im zweiten Schwangerschaftsdrittel lassen sich erhöhte Alpha-1-Fetoprotein-Werte im mütterlichen Blutserum nachweisen, die jedoch auch Indikatoren für viele andere Dinge sind. Im dritten Trimester treten bei Plazentationsstörungen in einigen Fällen vaginale Blutungen auf, deren Ursache jedoch selten die Störung selbst ist. Kommt es nicht innerhalb von 30 Minuten nach der Geburt des Kindes zur Geburt von Mutterkuchen und Eihüllen, muss man eine Placenta accreta in die Differentialdiagnostik einbeziehen.[5]
Behandlung
Wird eine Placenta accreta vor der Geburt diagnostiziert, ist eine geplante Schnittentbindung, ggf. mit Gebärmutterentfernung, der sicherste Geburtsmodus.[6][7]
Bei der manuellen Plazentalösung wegen Plazentaretention kann es zu erheblichen Blutungen kommen. Eine vollständige Lösung des Mutterkuchens gelingt jedoch nur bei der Placenta adhaerens und der leichtesten Form der Placenta accreta. Dabei lassen sich fest anhaftende Plazentaanteile bei der Placenta accreta meist nur durch eine Kürettage entfernen. Bei den schwereren Formen (Pl. increta/percreta) lässt sich eine Hysterektomie meist nicht umgehen. Zur Verminderung der Blutungsstärke sind vorübergehend Wehenmittel und eine Infusionsbehandlung zum Volumenersatz notwendig.
Soll die Gebärmutter erhalten werden, weil der Kinderwunsch noch nicht erfüllt ist, kann eine operative Resektion um die Plazenta herum bei der Placenta increta erfolgreich sein. Die gebärmuttererhaltende Behandlung hat jedoch ein höheres Risiko von Komplikationen und ist nicht immer erfolgreich.[7]
Mögliche konservative Techniken sind:
- das Belassen der Plazenta in der Gebärmutter
- die intrauterine Ballon-Katheterisierung zur Kompression der Blutgefäße
- eine Embolisation der Gebärmutterarterien
Wenn eine Schwangere sich für eine vaginale Entbindung entscheidet, obwohl der Verdacht auf eine Placenta accreta besteht, sollten Blutprodukte zur Transfusion bereitgestellt werden.[8]
Literatur
- Willibald Pschyrembel, Joachim Dudenhausen: Praktische Geburtshilfe. Walter de Gruyter, 17. Auflage, Berlin 1991, ISBN 3110128810, S. 602 ff.
- Alexander Strauss: Klinikmanual Gynäkologie und Geburtshilfe. Springer, 2009, ISBN 3540783741, S. 354. in der Google Buchsuche.
- Joachim Dudenhausen: Frauenheilkunde und Geburtshilfe. Walter de Gruyter, 2002, ISBN 3110165627, S. 313 in der Google Buchsuche.
- Henning Schneider, Peter Husslein, Karl-Theo M. Schneider: Die Geburtshilfe. Springer, 2006, ISBN 3540338969, S. 794 in der Google Buchsuche.
- Maritta Kühnert: Notfallsituationen in der Geburtshilfe. Walter de Gruyter, 2009, ISBN 3110213788, S. 63 in der Google Buchsuche.
Weblinks
- José M Palacios Jaraquemada: Placenta Accreta and Percreta: Sonographic, MRI, and Surgical Correlation. auf OBGYN.net
Einzelnachweise
- ↑ S. Capella-Allouc, F. Morsad, C. Rongieres-Bertrand et al.: Hysteroscopic treatment of severe Asherman's syndrome and subsequent fertility. In: Hum Reprod. 14, Nr. 5, 1999, S. 1230–1233. Modul:Vorlage:Handle * library URIutil invalid. PMID 10325268.
- ↑ A. Al-Serehi, A. Mhoyan, M. Brown, K. Benirschke, A. Hull, D. H. Pretorius: Placenta accreta: an association with fibroids and Asherman syndrome. In: J Ultrasound Med. 27, Nr. 11, 2008, S. 1623–8. PMID 18946102.
- ↑ American Pregnancy Association: Placenta Accreta. (Memento des Originals vom 16. Januar 2006 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Januar 2004, zuletzt abgerufen am 21. März 2011
- ↑ David A. Miller: Accreta Obstetric Hemorrhage High Risk Pregnancy Directory auf ObFocus, 2. November 2004, zuletzt abgerufen am 21. März 2011
- ↑ M. Mayes, B. R. Sweet, D. Tiran: Mayes' Midwifery - A Textbook for Midwives. 12th Edition, Baillière Tindall 1997, ISBN 0-7020-1757-4, S. 524, 709.
- ↑ Royal College of Obstetricians and Gynaecologists (RCOG): 2005 guideline on placenta previa and placenta previa accreta. National Guideline Clearinghouse 2006, 8570
- ↑ a b Y. Oyelese, J. C. Smulian: Placenta previa, placenta accreta, and vasa previa. Obstet Gynecol 107 (2006), 927-941
- ↑ American College of Obstetricians and Gynecologists (ACOG) committee opinion. Committee on Obstetric Practice: Placenta accreta. Int J Gynaecol Obstet 77 (2002), 77-78.