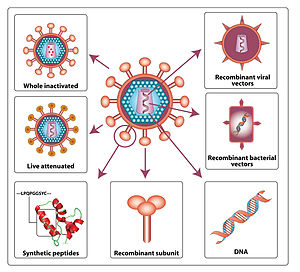
HIV-Impfstoff
Der HIV-Impfstoff ist ein hypothetischer Impfstoff gegen das Humane Immundefizienz-Virus (HIV), den Verursacher der Immunschwächekrankheit AIDS. Für die HIV-Infektion gibt es bislang keine verlässliche, in der Praxis einsetzbare Heilungsmöglichkeit, und die Entwicklung einer wirksamen Impfung ist Teil der vielen Versuche, die fortschreitende Verbreitung des Virus einzudämmen. Es gibt zwar inzwischen Therapien wie die hochaktive antiretrovirale Therapie (HAART), diese können jedoch lediglich die Viruslast herabsetzen und das Leben des Patienten auf diese Weise verlängern, eine Entfernung des Virus aus dem Körper wird dadurch jedoch nicht erreicht.
Ein HIV-Impfstoff wird daher als das wahrscheinlich wirkungsvollste Mittel gegen die Ausbreitung von HIV angesehen. Im Jahr 2014 wurde weltweit an ca. 30 HIV-Impfstoffen geforscht.[1]
Geschichte
Die Suche nach einem HIV-Impfstoff begann bereits kurz nach der Entdeckung von HIV im Jahr 1981.
Zunächst war das Ziel der Impfstoffentwicklung, eine sterilisierende Immunität, also eine Impfung, die die Infektion vollständig verhindert, zu entwickeln. Dieses Ziel gilt inzwischen als unerreichbar. Als realistischeres Ziel wird heute die Entwicklung eines Impfstoffs angesehen, der die Viruslast auf einem so niedrigen Level (Höhe) hält, dass der Ausbruch der Krankheit stark verzögert oder ganz verhindert wird und eine Ansteckung weiterer Personen sehr unwahrscheinlich macht.[2] Doch trotz großer, weltweiter Forschungsanstrengungen sind auf dem Weg zu einem effektiven HIV-Impfstoff bislang kaum Erfolge zu verzeichnen: Alle bisherigen HIV-1-Impfstoffprototypen, die zum Ziel hatten, humorale oder zelluläre Immunantworten zu erzielen, scheiterten bislang in klinischen Studien, da sie nicht in der Lage waren, gegen eine HIV-Infektion zu schützen oder die Viruslast nach einer Infektion zu senken.[2] Die Ursache hierfür ist in der sehr komplexen und trickreichen Biologie des Virus zu suchen. HIV verfügt mithin über viele Eigenschaften, die eine Impfstoffentwicklung erschweren.
Herausforderungen und Schwierigkeiten
Bei der Entwicklung eines prophylaktischen HIV-Impfstoffs sind bislang noch nie da gewesene Herausforderungen zu bewältigen.[2][3] Zu nennen sind hier unter anderem:
- die extreme genetische Vielfalt der viralen Sequenzen beziehungsweise Virusstämme
- das Ausweichen des Virus vor der (auch Impfstoff-induzierten) spezifischen humoralen und zellulären Immunreaktion (Immunevasion)
- frühzeitige Ausbildung (Etablierung) latenter viraler Reservoirs
- Antikörperantworten sind typischerweise Virustyp-spezifisch
- es existiert kein Verfahren, um neutralisierende Antikörper mit einem breiten Wirkungsspektrum zu erzeugen
- attenuierte Viren sind nicht sicher für den Einsatz im Menschen
Die hohe Fehlerrate der reversen Transkriptase ist die Basis für die beiden größten Herausforderungen bei der HIV-Impfstoffentwicklung. Sie ist zum einen Triebfeder für die enorme weltweite genetische Vielfalt von HIV-1 – das wahrscheinlich größte Hindernis auf dem Weg zu einem wirksamen Impfstoff.[4] Zum anderen bietet die hohe Mutationsrate dem Virus die Möglichkeit der Immunevasion, d. h. einem Entkommen vor der Impfstoff-induzierten Immunantwort.
Aktueller Stand der Forschung
Ein Impfstoff, der hundertprozentig vor einer Ansteckung mit HIV schützt, liegt bis heute nicht vor. Im Laufe der letzten 30 Jahre ergaben sich zwar vereinzelt immer wieder erfolgversprechende Forschungsansätze, jedoch haben davon nur weniger als fünf über ausreichendes Erfolgspotential verfügt, um es zumindest bis in die Phase 3 der klinischen Erprobung zu schaffen – also an einer größeren Gruppe von Menschen getestet zu werden. Am Ende bot keines der Mittel einen nachweisbaren Impfschutz vor einer Infektion mit HIV.
Die einzige bedeutende Ausnahme hiervon ist ein Impfstoff, welcher im Rahmen der klinischen Studie RV 144 erforscht wurde[5]: An dieser Studie, die zwischen Oktober 2003 und Juli 2009 in Thailand durchgeführt wurde, nahmen 16.402 Thailänder im Alter zwischen 18 und 30 Jahren teil. Der Wirkstoff wird von Sanofi-Pasteur hergestellt. Die Studie wurde von der US-Army finanziert und vom Gesundheitsministerium Thailands durchgeführt.[6] Die Probanden wurden zufällig verteilt und verblindet mit dem Impfstoff oder Placebo geimpft. Alle Probanden wurden gezielt aufgeklärt, wie sie sich vor einer HIV-Infektion schützen können – wie beispielsweise durch Safer Sex – und es danach dem Zufall überlassen, wer sich in den folgenden Jahren dennoch infizieren wird. Daraufhin wurden bei den Studienteilnehmern drei Jahre lang regelmäßig HIV-Tests durchgeführt. Das Ergebnis dieser Studie ist, dass in der Gruppe der mit dem Wirkstoff Geimpften die Infektionsrate mit HIV um 31,2 % geringer war, als in der mit einem Placebo geimpften Kontrollgruppe. In absoluten Zahlen entspricht das 74 HIV-Infizierten aus der Placebo-Gruppe und 51 in der Impf-Gruppe.
Bei der Interpretation dieser Zahl ist jedoch Vorsicht geboten vor einer überhöhten Erwartungshaltung. Denn aufgrund der hohen Gefahr, die von HIV für die Probanden ausgeht, ist es ethisch nicht vertretbar gewesen, die Probanden nach der Impfung gezielt mit HIV zu infizieren, nur um eine eventuelle Wirksamkeit des Impfstoffes zu erforschen.
Die Tatsache, dass diese Zahlen im Vergleich zur Grundgesamtheit von 16.402 Teilnehmern in beiden Gruppen sehr klein sind und dass das besagte Zufalls-Element bezogen auf die Infektion mit HIV vorhanden war, verhindert, dass der sich daraus ergebende Prozentsatz von 31,2 % aussagekräftig ist. Dennoch lässt sich anhand von statistischen Verfahren eine statistische Signifikanz des Effektes feststellen, d. h., als Ergebnis der Studie lässt sich die folgende Aussage bejahen: „Die Infektionsrate in der Gruppe der Geimpften war geringer als in der Kontrollgruppe, und dies unterlag mit hoher Wahrscheinlichkeit nicht dem statistischen Zufall.“ In der Hoffnung auf einen höheren Wirkungsgrad wurden neue klinische Studien mit einer veränderten Formulierung desselben Impfstoffs in Südafrika bis 2020 durchgeführt.[7] An der Studie nahmen rund 5.400 Menschen teil, mangels Wirksamkeit des Impfstoffs wurde die Studie jedoch eingestellt.[8]
Derzeitige Impfstoffversuche
Die Testung eines HIV-Impfstoffes ist kompliziert und langwierig, da in einer Bevölkerung mit einer hohen Anzahl an zu erwartenden Neuinfektionen eine Gruppe einen HIV-Impfstoff erhält, wohingegen die andere Gruppe mit einem Placebo geimpft wird. Im Falle des RV144-Impfstoffes wurden insgesamt 16.402 Personen in die Studie eingeschlossen. Derzeit läuft ein HIV-Impfstoffversuch, nachdem der HVTN 702-Impfstoffversuch (Uhambo-Studie) – eine Weiterentwicklung des RV 144 Impfstoffes – im südlichen Afrika wegen fehlender Wirkung nach vier Jahren abgebrochen wurde:[9]
- Die randomisierte, doppelverblindete Imbokodo-Studie (HPX2008) ist ein von Janssen Vaccines entwickelter Mosaik-Impfstoff der derzeit an 2.600 Teilnehmern im südlichen Afrika durchgeführt wird. Der Impfstoff besteht aus folgenden Komponenten: Ad26.Mos4.HIV-Partikel und Clade C gp140 (250 μg) mit dem Adjuvans Aluminiumphosphat.[10][11][12]
Literatur
- Andrew J. McMichael, Thomas Hanke: HIV vaccines 1983–2003. In: Nature medicine. Juli 2003, Band 9, Nr. 7, S. 874–80, PMID 12835708.
Weblinks
- HIV Vaccine Trials Network – IAVIReport – Datenbank von HIV-Impfstoff-Studien
- Assessing a Failed AIDS Vaccine – Bericht über die zurückgezogene Vakzin-Studie von Merck
- Präventive HIV-1-Infektion – Kapitel aus dem Buch HIV 2011
Einzelnachweise
- ↑ Mariana Santos: Brasilien forscht an Impfstoff gegen Aids. Deutsche Welle, 23. Februar 2014, abgerufen am 3. März 2014.
- ↑ a b c D. H. Barouch: Challenges in the development of an HIV-1 vaccine. In: Nature. Band 455, Nr. 7213, 2008, S. 613–619. PMID 18833271.
- ↑ G. B. Karlsson Hedestam: The challenges of eliciting neutralizing antibodies to HIV-1 and to influenza virus. In: Nature reviews. Microbiology. Band 6, Nr. 2, 2008, S. 143–155. PMID 18197170.
- ↑ B. Gaschen et al.: Diversity considerations in HIV-1 vaccine selection. In: Science. Band 296, Nr. 5577, 2002, S. 2354–2360. PMID 12089434.
- ↑ S. Rerks-Ngarm, P. Pitisuttithum, S. Nitayaphan et al.: Vaccination with ALVAC and AIDSVAX to prevent HIV-1 infection in Thailand. In: The New England journal of medicine. Band 361, Nr. 23, Dezember 2009, S. 2209–20. doi:10.1056/NEJMoa0908492. PMID 19843557.
- ↑ RV144 Trial (Memento vom 5. August 2010 im Internet Archive). U.S. Military HIV Research Program.
- ↑ Welt-Aids-Tag: Impfstudie in Südafrika gestartet. In: Pharmazeutische Zeitung online. 1. Dezember 2016, abgerufen am 2. Dezember 2016.
- ↑ Alena Kammer: Südafrika beendet Impfstudie zu HIV. In: Zeit.de. 4. Februar 2020, abgerufen am 10. Mai 2021.
- ↑ Studie mit potenziellem HIV-Impfstoff abgebrochen. Ärzte Zeitung, 3. Februar 2020, abgerufen am 4. Februar 2020.
- ↑ HPX2008/HVTN 705: The Imbokodo Study. 19. Januar 2017, abgerufen am 4. Februar 2020 (englisch).
- ↑ A Study to Assess the Efficacy of a Heterologous Prime/Boost Vaccine Regimen of Ad26.Mos4.HIV and Aluminum Phosphate-Adjuvanted Clade C gp140 in Preventing Human Immunodeficiency Virus (HIV) -1 Infection in Women in Sub-Saharan Africa - Full Text View - ClinicalTrials.gov. Abgerufen am 4. Februar 2020 (englisch).
- ↑ Andrea Warpakowski: HIV-Vakzine Erste Erfolge mit Mosaik-Impfstoff. In: MMW - Fortschritte der Medizin. 21 Januar 2019, Band 161, S. 71, doi:10.1007/s15006-019-0076-9.