Windeldermatitis
| Klassifikation nach ICD-10 | |
|---|---|
| L22 | Windeldermatitis |
| ICD-10 online (WHO-Version 2019) | |
Eine Windeldermatitis oder Inkontinenzassoziierte Dermatitis (IAD),[1] auch bekannt als Windelausschlag, äußert sich durch wunde Haut vor allem im Genitalbereich, am Gesäß und den Innenseiten der Oberschenkel.[2] Durch längeren Kontakt mit Urin oder Stuhl wird die Haut gereizt und weicht auf. Wenn kleine Verletzungen hinzukommen, wird eine Besiedelung vor allem mit Pilzen, aber auch Bakterien begünstigt. So wird schnell aus einer Rötung (Erythema) eine Infektion. Haben sich Pilze angesiedelt, spricht man nicht mehr von Windeldermatitis, sondern von Windelsoor.
Der Hautausschlag kann nicht nur bei Säuglingen und Kleinkindern vorkommen; Personen jeden Alters, die aufgrund einer Stuhl- oder Harninkontinenz eine Schutzhose tragen, können eine Inkontinenzassoziierte Dermatitis entwickeln.
Die deutschen Begriffe beziehen sich nur auf den Ort der akuten, seltener chronischen, Reizung (Entzündung) der Haut, nicht auf eine bestimmte Erkrankung. Die weiteren griechischen Begriffe hingegen, die ähnliche Phänomene bezeichnen, beziehen sich entweder auf die Region (Erythema glutaeale) oder auf die Ursachen (Dermatitis ammoniacalis, Dermatitis pseudosyphilitica papulosa, Erythema papulosum posterosivum, posterosives Syphiloid).
Epidemiologie
Säuglinge und Kleinkinder
Die Windeldermatitis ist als Zivilisationskrankheit weit verbreitet. Betroffen sind etwa zwei Drittel aller gewickelten Kinder, die im Säuglings- oder Kleinkindalter mindestens einmal, häufig aber auch öfter, eine zumindest leichte Form der Windeldermatitis erleiden.[3] In Großbritannien ist sie für zwanzig Prozent der durch Hautkrankheiten verursachten Arztbesuche in der Kindheit verantwortlich, wobei sie schon in den ersten vier Lebenswochen bei fünfundzwanzig Prozent der Neugeborenen auftritt.[4] Am häufigsten sind Säuglinge zwischen dem neunten und zwölften Lebensmonat betroffen. In den USA ist die Windeldermatitis der Grund für eine Million Arztbesuche pro Jahr, wobei keine Unterschiede bezüglich der Ethnie feststellbar sind.[5]
Obwohl bei voll gestillten Säuglingen seltener Störungen im Bereich des Verdauungstraktes vorkommen, entwickeln sie nur geringfügig seltener eine Windeldermatitis als früh entwöhnte Kinder.[6]
Jugendliche und Erwachsene
Bei Erwachsenen und Jugendlichen wird eher die Diagnose Inkontinenzassoziierte Dermatitis verwendet.[2] Daten zur Prävalenz wurden bisher mittels unterschiedlicher Vorgehensweisen und kleinen Stichprobengrößen erhoben, so dass die Angaben zwischen 5,6 % und 50 % liegen.[7]
Zur Risikogruppe zählen Menschen, die stuhl- oder doppelinkontinent (Stuhl und Urin) sind, wobei flüssiger im Vergleich zu geformtem Stuhl das Risiko erhöht.[8]
Weitere Risikofaktoren sind unter anderen[8]
- Pflegebedürftigkeit
- trockene Haut, die vor allem im höheren Alter durch Sebostase auftritt („Altershaut“)
- die Einnahme bestimmter Arzneimittel, zum Beispiel Immunsuppressiva
- Mängel bei der Inkontinenzversorgung.
Ursachen
Die Ursachen für eine Windeldermatitis bzw. IAD können vielfältig sein:
- Bei häufiger Blasenentleerung kann ein Wärme- und Feuchtigkeitsstau entstehen, wenn eine Gummiunterlage oder kunststoffumhüllte Einweg-Windeln verwendet werden. Hier bildet sich eine „feuchte Kammer“, in der die Hornschicht der Haut aufquillt bis hin zur Mazeration. Dadurch wird die Barrierefunktion der Haut geschädigt.
- Der im Urin vorhandene Harnstoff (Urea) wird durch eine alkalische Zersetzung (Urease) zu Ammoniak gespalten, der eine Erhöhung des pH-Werts bewirkt, vergleichbar mit einem ständigen Händewaschen mit Seife.
- Außerdem bewirkt der ständige Kontakt mit Urin und Stuhl, insbesondere bei Durchfall (Diarrhoe), eine vermehrte Aktivierung von Verdauungsenzymen (Peptidbindungshydrolasen und Lipasen). Somit wirkt er zusätzlich auslaugend und schädigend auf die Haut.
- Ein allgemein schlechter Gesundheitszustand, vor allem aber die ererbte, genetische Anlage (Prädisposition) zur Entwicklung eines atopischen Ekzems, eines seborrhoischen Ekzems oder einer Schuppenflechte (Psoriasis) begünstigen diese sekundäre Besiedelung.
- Die Besiedelung kann sowohl Folge als auch Ursache einer Windeldermatitis sein.
- Neben den lokalen Voraussetzungen im Windelbereich kann eine (Darmkandidose) verstärkend wirken.
- Intensiver Kontakt der Haut mit Pflegeprodukten, die Duft- oder Konservierungsstoffe enthalten (Reinigungstücher, Salben, Cremes, aber auch Seife), fördert Unverträglichkeiten. Bei Verdacht auf eine Unverträglichkeit der verwendeten Pflegeprodukte sollten diese an einer anderen Körperstelle aufgetragen und getestet werden oder es sollte ganz darauf verzichtet werden.
- Es kann eine Unverträglichkeit einer bestimmten Windel bestehen.
- Werden Stoffwindeln verwendet, können die im Waschmittel oder Weichspüler enthaltenen Duftstoffe ein Kontaktekzem auslösen.
Symptome (Erkennungs-Merkmale)
Die Inkontinenzassoziierte Dermatits tritt in der Windelregion auf, in jenen Hautarealen, die von der Windel bedeckt werden. Das sind vor allem äußere Geschlechtsorgane, der Analbereich sowie die konvexen Areale des Gesäßes, die Leistenregion und die Innenseite der Oberschenkel. Das Ekzem kann sich jedoch bis auf Rücken und Unterbauch ausbreiten. Die tiefen Hautfalten sind eher von Intertrigo betroffen, da dort Haut auf Haut liegt[9] und kein direkter Kontakt zwischen Haut und Windel besteht.
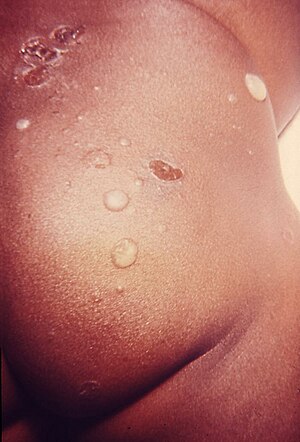
Es tritt eine unscharf begrenzte Rötung auf mit eventuell nässenden Bläschen (Vesikeln) oder Blasen, Schwellungen (Ödemen), sekundären Haut- oder Schleimhautveränderungen (Erosionen) und Schuppung (Desquamation) oder Schorf (Exsudat). Berührungen in der betroffenen Region (zum Beispiel beim Windelwechsel), aber auch das Scheuern der Windel können sehr schmerzhaft sein, weshalb ein betroffener Säugling möglicherweise vermehrt schreit.
Komplikationen
Nach der Zerstörung des Säureschutzmantels ist die Haut anfällig für verschiedene Krankheitserreger wie Pilze (vor allem Hefepilze der Candida-Gruppe wie Candida albicans) und Bakterien (Impetigo contagiosa, vor allem Staphylokokken wie Staphylococcus aureus und Streptokokken).[10]
In der näheren Umgebung können zusätzlich weißlich-gelbliche Bläschen oder Knötchen (Papeln) als Folge einer Pilzinfektion vorkommen. Weitere mögliche Folgen:
- Granuloma glutaeale infantum, eine granulomatöse Erkrankung unklarer Ursache, möglicherweise Reaktion auf Candida-Antigene
- schuppiger Ausschlag (Seborrhoische Dermatitis)
- seltene Komplikation besteht darin, dass sich die Symptome auf andere Körperregionen ausdehnen: In einigen Fällen treten plötzlich am Körperstamm, an Armen und Beinen, im Gesicht und am behaarten Kopf kleinfleckige, schuppende Rötungen auf. Im Extremfall kann die gesamte Haut großflächig befallen sein.
- Bei der Kortisonbehandlung einer Pilzinfektion besteht die Gefahr eines Gewebsschwunds (Atrophie) der Haut. Da Säuglinge eine wesentlich größere Körperoberfläche im Vergleich zum Körpergewicht haben als Erwachsene, kann das Hormon von der Babyhaut und den Gefäßen besser aufgenommen werden und es besteht die Möglichkeit systemischer Nebenwirkungen, da die Haut dünner und somit poröser und anfälliger wird.
Diagnose (Untersuchung)
- Genaue Begutachtung der Beschwerden.
- Wenn der Verdacht besteht, dass sich die Windeldermatitis mit Hefepilzen oder Bakterien infiziert hat, kann der Arzt einen Abstrich für mikrobiologische Untersuchungen vornehmen.
- Abgrenzung der Erkrankung gegen Krankheiten mit ähnlichem Erscheinungsbild wie Ekzeme unterschiedlicher Ursache, Schuppenflechte (Psoriasis) oder Herpes simplex.
Prävention (Vorbeugung)
- Die Windeln nach Bedarf regelmäßig wechseln, spätestens nach drei bis vier Stunden.
- Wärmestauung vermeiden, indem die Windel möglichst locker und auf keinen Fall zu straff angelegt wird.
- Möglichst wenig waschen, damit die Haut nicht aufquillt.
- Den intensiven Kontakt der Haut mit Pflegeprodukten, die Duft- oder Konservierungsstoffe enthalten (Reinigungstücher, Salben, Cremes, aber auch Seife), vermeiden, da diese Allergien auslösen können und die natürliche Hautbarriere zerstören.
- Schmutz und Salbenreste mit einem sanften Öl (zum Beispiel Mandel- oder Olivenöl) beseitigen.
- Sorgfältiges Reinigen und Abtrocknen des Genital- und Analbereiches sowie der Innenseiten der Oberschenkel, vor allem in den Hautfalten.
- So oft und lange wie möglich auf das Tragen von Windeln verzichten (beim Wickeln darauf achten, dass das Kind möglichst lange ohne Windel auf dem Wickeltisch liegt und strampeln kann).
- Saure und scharfe Speisen bei Kind und stillender Mutter vermeiden.
Behandlung
Die Präventionsmaßnahmen gelten auch als Therapie, aber es gibt noch weitere Behandlungsmöglichkeiten:
- Keine Hilfsmittel wie Reinigungstücher, Salben, Cremes oder Seife verwenden. Zum Reinigen beim Windelwechsel auf warmes Wasser und weiche, saubere Tücher zurückgreifen. Die Grobreinigung erfolgt mit weichen Einwegtüchern ohne Pflegemittel, danach eine gründliche Reinigung idealerweise mit sauberen Baumwolltüchern, die anschließend in der Kochwäsche zu reinigen sind.[11]
- Wenn unbedingt notwendig, nur feuchtigkeitsabsorbierende Pasten (zum Beispiel weiche Zinkoxid-Pasten) in einer dünnen Schicht auftragen. Am besten verwendet man die Zinkoxid-Paste in Kombination mit Paraffinöl oder Lebertran; dadurch wird sie streichfähiger, sodass sie leichter aufzutragen ist und das Kind somit geschont wird.
- Bei Verdacht auf eine Unverträglichkeit einer bestimmten Windel die Windelmarke versuchsweise für mehrere Tage wechseln oder Stoffwindeln verwenden.
- Bei einer Pilzinfektion, also Windelsoor, sollte unbedingt ein Arzt aufgesucht werden.
- Ein Windelsoor wird mit einer speziellen pilzhemmenden Paste (Antimykotikum) behandelt, bei schweren Verläufen eventuell kurzfristig kombiniert mit einem schwach wirksamen Hydrokortison auf Salbengrundlage.
- Bei Verdacht auf eine Pilzbesiedelung des Darmes (Darmcandidose) sollte der Stuhl auf Pilzbesiedelung untersucht werden. Bei Vorliegen einer Darmcandidose muss eine Behandlung von Mund und Darm vorgenommen werden.
- Bakterielle Infekte können mit Antibiotika behandelt werden.
- Bei einer Pilz- oder Bakterienbesiedelung sollten Textilien, die mit den betroffenen Hautarealen in Berührung gekommen sind (zum Beispiel Kleidung und Handtücher), nur einmal verwendet und vor dem nächsten Gebrauch als Kochwäsche gewaschen werden, um die Erreger abzutöten und eine Neuansteckung zu verhindern.
Siehe auch
Literatur
- P. Fritsch: Dermatologie und Venerologie. 2. überarbeitete Auflage. Springer, 2004, ISBN 3-540-00332-0.
- Helmut Hildebrand (Hrsg.): Pschyrembel – Klinisches Wörterbuch. 259. überarbeitete Auflage. de Gruyter, 2002, ISBN 3-11-017621-1.
- Gerhard Müller, Alfred Steininger, Petra Schumacher, Margareta Jukic-Puntigam: Inkontinenz-assoziierte Dermatitis. Grundlagen – Assessment – Interventionen. UMIT-Schriftenreihe, Schriftenreihe Pflegewissenschaft, Facultas, Wien 2016, ISBN 978-3-99030-752-6.
- Malteser: Praxishandbuch Medizin und Gesundheit – Wissen, Ratschläge, Selbsthilfe. Dorling Kindersley, München 2000, ISBN 3-8310-0049-2.
- Gernot Rassner: Dermatologie: Lehrbuch und Atlas. Elsevier, Urban & Fischer, München/ Jena 2007, ISBN 978-3-437-42762-6.
- Peter Reuter: Springer Lexikon Medizin. Springer, Berlin u. a. 2004, ISBN 3-540-20412-1.
Weblinks
- Patienten-Informationsblatt: Was ist eine Windeldermatitis? (PDF) Klinik für Dermatologie und Allergologie der Ruhr-Universität Bochum
- Candidose der Haut. (PDF) Leitlinie der Deutschen dermatologischen Gesellschaft
- Bilder auf paediatrie-in-bildern.de
- Hautprobleme – kindergesundheit-info.de: unabhängiges Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
Einzelnachweise
- ↑ A. Steininger, M. Jukic-Puntigam, P. Schumacher, G. Müller: Wenn sich eine Inkontinenz-assoziierte Dermatitis zur Inkontinenz gesellt. Pflege-professionell.at, 12. Dezember 2016; abgerufen am 8. April 2022.
- ↑ a b J. Kottner, N. Kolbig, A. Bültemann et al.: Inkontinenzassoziierte Dermatitis: ein Positionspapier. Hautarzt 71, 46–52 (2020). doi:10.1007/s00105-019-04480-7; abgerufen am 8. April 2022.
- ↑ P. Fritsch: Dermatologie und Venerologie. 2. überarbeitete Auflage. Springer, 2004, ISBN 3-540-00332-0.
- ↑ R. Philipp, A. Hughes, J. Golding: Getting to the bottom of nappy rash. ALSPAC Survey Team. Avon Longitudinal Study of Pregnancy and Childhood. In: Br J Gen Pract., 1997 Aug;47(421), S. 493–497. PMID 9302788.
- ↑ Daniel B. Ward, Alan B. Fleischer Jr, Steven R. Feldman, Daniel P. Krowchuk: Characterization of Diaper Dermatitis in the United States. In: Arch Pediatr Adolesc Med., 2000, 154, S. 943–946. PMID 10980800
- ↑ P. W. Howie, J. S. Forsyth, S. A. Ogston, A. Clark, C. D. Florey: Protective effect of breast feeding against infection. In: BMJ., 1990 Jan 6;300(6716), S. 11–16. PMID 2105113
- ↑ Barbara Uebach: Nicht jede Wunde am Gesäß ist ein Dekubitus. Entstehung, Prävention und Management Inkontinenz-assoziierter Dermatitis (IAD). Zeitschrift für Palliativmedizin 2017; 18(04): 189-193 DOI:10.1055/s-0043-109445, S. 189.
- ↑ a b Barbara Uebach: Nicht jede Wunde am Gesäß ist ein Dekubitus. Entstehung, Prävention und Management Inkontinenz-assoziierter Dermatitis (IAD). Zeitschrift für Palliativmedizin 2017; 18(04): 189-193 DOI:10.1055/s-0043-109445, S. 190.
- ↑ Dieter Hauri: Intertrigo. Thieme eRef; abgerufen am 9. April 2022.
- ↑ Barbara Uebach: Nicht jede Wunde am Gesäß ist ein Dekubitus. Entstehung, Prävention und Management Inkontinenz-assoziierter Dermatitis (IAD). Zeitschrift für Palliativmedizin 2017; 18(04): 189-193 DOI: 10.1055/s-0043-109445, S. 191.
- ↑ Kinderzeugs.de, Prävention und Behandlung von Windeldermatitis.