Atherosklerose

|
Dieser Artikel wurde aufgrund von formalen und/oder inhaltlichen Mängeln auf der Qualitätssicherungsseite der Redaktion Medizin eingetragen. Bitte hilf mit, die Mängel dieses Artikels zu beseitigen, und beteilige dich dort an der Diskussion. Die Mindestanforderungen für medizinische Artikel sollen dadurch erfüllt werden, wodurch eine eventuelle Löschung des Artikels oder von Artikelpassagen innerhalb von vier Wochen vermieden wird.
Begründung: Atherosklerose und Arteriosklerose sind gemäß Artikel nicht synonym, werden aber im Artikel oft synonym verwendet. |
| Klassifikation nach ICD-10 | |
|---|---|
| I70.- | Atherosklerose |
| ICD-10 online (WHO-Version 2019) | |
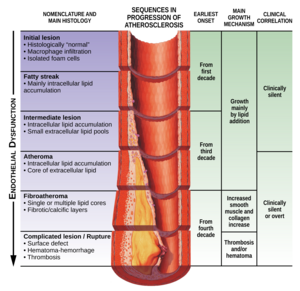
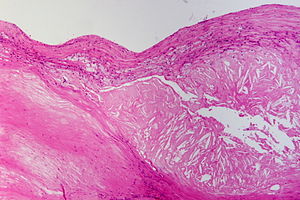
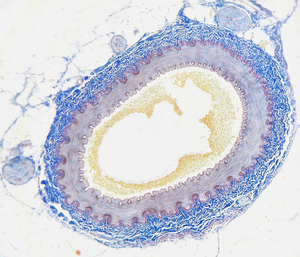
Atherosklerose (eine Form der Arteriosklerose) bezeichnet die krankhafte Einlagerung von Cholesterinestern und anderen Fetten in die innere Wandschicht arterieller Blutgefäße. Die Atherosklerose tritt bevorzugt an den Herzkranzgefäßen, der Aufzweigung der Halsschlagader und den großen Beinarterien auf. Sie kann grundsätzlich aber in jeder Arterie des Körpers auftreten. Sie ist ein chronisch entzündlicher Prozess: Schon in den Gefäßen junger Menschen sind fettige Streifen nachweisbar, die sich langsam zu atherosklerotischen Plaques entwickeln, in denen ein Fettkern von einer mehr oder weniger stabilen Bindegewebsschicht überdeckt ist.
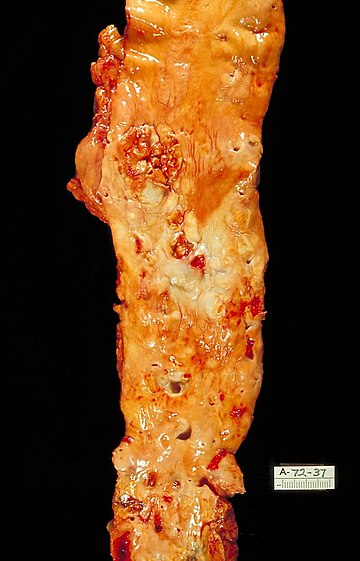
Atherosklerotische Plaques können Gefäße so sehr verengen, dass die Sauerstoffversorgung des betroffenen Organs beeinträchtigt wird, was sich für den Betroffenen beispielsweise als Brustenge (Herz) oder Schaufensterkrankheit (Bein) äußern kann. Wenn atherosklerotische Plaques einreißen, entstehen Blutgerinnsel, die das Gefäß vollständig verlegen können, woraus medizinische Notfälle wie Herzinfarkt und Schlaganfall resultieren. Herz-Kreislauf-Erkrankungen ausgelöst durch Atherosklerose sind weltweit für die meisten Todesfälle verantwortlich.[1][2]
Umgangssprachlich ist oft von Arterienverkalkung die Rede, allerdings kommt es weder zu einer Ablagerung an der Oberfläche der Innenwand des Gefäßes, noch handelt es sich dabei chemisch um irgendeine Form von Kalk. Atherosklerotische Plaques enthalten allerdings oft andere Calciumsalze (z. B. Calciumphosphate), die das Gefäß verhärten.
Bereits Leopold Gmelin, publiziert 1843 durch Friedrich Tiedemann, fand bei der Untersuchung von „Verknöcherungen“ in der Arterienwand phosphorsauren Kalk (Calciumphosphat) und kohlensauren Kalk (Calciumcarbonat).[3]
Datei:Arteriosclerosis & Atherosclerosis video.webm
Abgrenzung
Die Atherosklerose ist eine Form der Arterienverhärtung (Arteriosklerose, von altgriechisch ἀρτηρία artería, deutsch ‚Ader‘ und
). Arteriosklerose wird im Deutschen oft synonym zu Atherosklerose gebraucht, umfasst als Überbegriff aber streng genommen auch die Mönckeberg-Sklerose, bei der die mittlere Gefäßschicht durch Einlagerung von Calciumsalzen verhärtet, sowie die Arteriolosklerose, womit Pathologen die Einlagerung hyaliner Substanz in die Arteriolen bestimmter Organe bezeichnen. Innerhalb der Gefäßerkrankungen (Angiopathien) zählt die Atherosklerose zu den Makroangiopathien, weil sie Arterien, also größere Gefäße betrifft; davon abzugrenzen sind Störungen der Mikrozirkulation wie die diabetische Mikroangiopathie.
Pathologie
Kennzeichen der Erkrankung ist eine chronisch fortschreitende Degeneration der Arterienwände. Durch Bindegewebewucherung, intra- und extrazelluläre Einlagerungen von Cholesterin, Fettsäuren und Calciumphosphat sowie Akkumulation von Kollagen und Proteoglykanen kommt es zu einer Verhärtung und Verdickung der Gefäßwände, die mit einer abnehmenden Elastizität der Gefäßwände einhergehen und i. d. R. auch zu Verengungen des Gefäßvolumens führen. Bei den auftretenden Mineraleinlagerungen handelt es sich um Carbonat-haltigen Hydroxylapatit, der chemisch eine große Ähnlichkeit zur Calciumphosphat-Phase des Knochens aufweist.[4]
Pathogenese
Die Pathogenese der Arteriosklerose ist Gegenstand fortdauernder Forschung und nicht vollständig geklärt. Mit Hilfe des immer detaillierteren Verständnisses der biochemischen Vorgänge in und zwischen Zellen und anhand von (zahlreich vorliegenden) histologischen Befunden wird versucht, die Ursachen und den biochemischen Ablauf zu klären.
Hinsichtlich der Aufklärung der Mechanismen, die zur Initiierung der Arteriosklerose führen, haben sich in den letzten Jahrzehnten breitgefächerter Arterioskleroseforschung zwei zentrale Hypothesen herauskristallisiert: die
und die
.
Initiierung
Die Response-to-injury-Hypothese
Nach der 1976 von dem amerikanischen Arterioskleroseforscher Russell Ross aufgestellten Hypothese Response to injury initiiert eine Verletzung der inneren Arterienwandschicht das arteriosklerotische Geschehen. Die innere Arterienwandschicht, die Intima, besteht aus einer einzelligen Lage Endothelzellen und dem subendothelialen Bindegewebe. In seiner Arbeit zählt Ross mehrere Ursachen für die Verletzungen der Endothelzellschicht auf. Hierzu gehören morphologische Schädigungen durch Traumata, zum Beispiel durch Bluthochdruck oder mechanische Verletzungen, biochemische Schädigungen durch bakterielle Toxine, Angriff durch Viren oder Antigen-Antikörper-Reaktionen sowie biophysikalische Verletzungen auf molekularer Ebene. Als Folge der Verletzung der Endothelzellschicht werden zwei für die Entstehung dieser Krankheit typische Phänomene beobachtet: zum einen die durch Wachstumsfaktoren bzw. Zytokine ausgelöste Wucherung (Proliferation) und Wanderung (Migration) von glatten Muskelzellen aus der mehrschichtigen Media in die Intima, und zum anderen die durch Fetteinlagerung verursachte Bildung von Schaumzellen in Intima und Media. Diese beiden Erscheinungen führen über einen längeren Zeitraum zur Bildung herdförmiger Gewebeveränderungen (Plaques), die für das Bild der Arteriosklerose charakteristisch sind. In den letzten Jahren rückt zunehmend auch eine gesteigerte Apoptoserate in den Fokus des Forschungsinteresses.[5]
Die Response-to-injury-Hypothese setzt eine konkrete Verletzung voraus, die naturgemäß zeitlich begrenzt stattfindet. Ein modifizierter Ansatz spricht von einer endothelialen Dysfunktion als Ursache für die Auslösung von Arteriosklerose, womit jegliche Fehlfunktion des Endothels gemeint ist, die die Entstehung von Arteriosklerose fördert. Ob die Fehlfunktion nun durch eine singuläre Verletzung oder durch eine allmählich auftretende Disbalance endothelialer Funktionen hervorgerufen wird, ist dabei nebensächlich.
Die Lipoprotein-induced-atherosclerosis-Hypothese
Der amerikanische Forscher und Nobelpreisträger Joseph Leonard Goldstein berichtete als erster von der zügigen Aufnahme von chemisch modifiziertem Low Density Lipoprotein (LDL) durch Makrophagen und der darauffolgenden Umwandlung zu Schaumzellen. Die chemische Modifizierung bestand in einer Acetylierung des Proteinanteils. In Anbetracht der wichtigen Rolle von LDL und seiner modifizierten (oxidierten) Form für die Entstehung der Arteriosklerose entstand eine neue Hypothese, welche die Verletzung von Endothelzellen nur als einen Teilschritt in einer Abfolge von komplexen Vorgängen sieht. In der oxidativen Modifizierung von LDL bzw. der Inhalte der LDL-Partikel wird die eigentliche Ursache für die Initiierung des arteriosklerotischen Geschehens gesehen.[6][7]
Weiterer Verlauf
In der Beschreibung des weiteren Verlaufs sind beide Hypothesen identisch. Die Bildung von Schaumzellen verursacht eine Entzündungsreaktion, welche im weiteren Verlauf auf tiefere Bereiche der Arterienwand – wie die Media mit ihren Muskelzellen – übergreifen kann. Folge ist ein allmählicher Gewebeumbau, wobei in der Arterie eine bindegewebsartige Kappe entsteht, die im Inneren einen Lipidkern aufweist. Der Lipidkern resultiert demnach aus dem Inhalt der abgestorbenen Schaumzellen, die eine große Menge an oxidierten LDL-Partikeln aufgenommen haben. An aufgebrochenen arteriosklerotischen Plaques finden dann Blutgerinnungsreaktionen statt, die den Gefäßdurchmesser der Arterien weiter verringern. Durch diesen Gewebeumbau wird die so geschädigte Arterie brüchig. Das Endstadium dieses Prozesses wird umgangssprachlich als „Arterienverkalkung“ bezeichnet. Die Bildung der arteriosklerotischen Plaques ist bis zur vermehrten Bildung der Schaumzellen umkehrbar. Dieser Effekt wurde bei einer Reihe von Personen beobachtet, welche mit Ausdauersport begannen, wobei der Cholesterinspiegel signifikant sank und sich das Verhältnis der verschiedenen Lipoproteine deutlich zum High Density Lipoprotein (HDL) hin verschob. Über dieses Stadium hinaus ist der Prozess nicht mehr umkehrbar; die Schäden sind bleibend.
Weitere Forschung
Ein Einfluss auf die Entstehung der Arteriosklerose wird auch der Darmflora beigemessen. So können Darmkeime aus den mit der Nahrung aufgenommenen Phosphatidylcholinen (auch „Lecithin“) und L-Carnitin Trimethylamine bilden, die dann in der Leber zu Trimethylamin-N-Oxid (TMAO) verstoffwechselt werden. Dieses hat pro-arteriosklerotische Eigenschaften und man vermutet, dass TMAO den Cholesterintransport aus der Zelle unterdrückt. Dadurch kommt es zur Ablagerung von Cholesterin an den Gefäßwänden, was die Entstehung von Arteriosklerose begünstigt. Trimethylamin-produzierende Keime finden sich besonders bei fleischreicher Ernährung. Die TMA-Bildung kann durch 3,3-Dimethyl-1-butanol gehemmt werden, was im Tiermodell Arteriosklerose trotz pro-arteriosklerotischer Ernährung verhindert.[8]
Es konnte nachgewiesen werden, dass Porphyromonas gingivalis, der Markerkeim für schwere und aggressive Formen der Parodontitis und damit für den Verlust von Zähnen verantwortlich, intrazellulär in Makrophagen, epitheliale, endotheliale und Zellen der glatten Muskulatur eindringen kann, dort überlebt und sich von einer Zelle zur nächsten ausbreiten kann. Porphyromonas gingivalis könnte daher diese Zellen möglicherweise als Transportmittel verwenden, um zu peripheren Geweben zu gelangen. Porphyromonas gingivalis konnte in atherosklerotischen Plaques nachgewiesen werden, wodurch es zum Fortschreiten der Atherosklerose beitragen kann.[9][10][11]
Lokalisation
Die Innenwände der Blutgefäße sind mit Endothelzellen ausgekleidet, die aufgrund des Blutstroms einer Schubspannung ausgesetzt sind. Die Endothelzellen nehmen die Schubspannung wahr und reagieren darauf mit der Produktion von Stickstoffmonoxid (NO). NO weitet das Gefäß und hemmt das Wachstum der glatten Muskulatur. NO hemmt außerdem die Anlagerung von Thrombozyten und Immunzellen an die Gefäßwand und die Oxidation von LDL in der Intima.[12] Damit schützt das NO lokal vor Atherosklerose.
An Gefäßverzweigungen kann das Blut nicht gleichmäßig (laminar) strömen, sondern bildet – verstärkt durch den pulsatilen Blutstrom – Wirbel, in denen sich die Fließrichtung des Blutes chaotisch ändert (turbulente Strömung). Die Endothelzellen schalten unter diesen Bedingungen proinflammatorische Signalwege ein und produzieren weniger NO. In der Konsequenz sind Gefäßverzweigungen besonders häufig von Atherosklerose betroffen.
Als Folge der Atherosklerose können sich an den betroffenen Gefäßabschnitten Engstellen und Verschlüsse bilden. Die Gefäßwand kann auch derart geschwächt werden, dass sie sich ausweitet und ein Aneurysma entsteht. Sowohl die Engstellen als auch die Ausweitungen bedingen ihrerseits wiederum Störungen der Laminarität des Blutflusses, wodurch sich die Endothelschädigung, die von den Strömungsverhältnissen angeregt wird, fortsetzt.
Häufige und bedeutsame Folgen einer Arteriosklerose sind der Schlaganfall, wenn die großen Halsarterien (Arteria carotis communis, Arteria carotis interna) betroffen sind, der Herzinfarkt, wenn sich Herzkranzgefäße zusetzen, die Erweiterung der Bauchschlagader (Aortenaneurysma) und die arterielle Verschlusskrankheit der Beine (pAVK). Ist das Zentralnervensystem von der Arteriosklerose betroffen, kann es zu ausgeprägten Störungen und Syndromen kommen (Die Symptomatik reicht von Gedächtnisstörungen und erhöhter Ermüdbarkeit über Kopfschmerzen und Schwindel bis zu Demenz und psychotischen Zuständen).[13] Seltener sind die arteriellen Gefäße, die die inneren Organe mit Blut versorgen, betroffen. Eine symptomatische pAVK der Armarterien findet sich in etwa zehn Prozent der Fälle.[14]
Risikofaktoren
Die PROCAM-Studie nennt als Risikofaktoren (
CVRF) in der Reihenfolge der Relevanz:
- männliches Geschlecht (Androtropie)
- höheres Lebensalter
- hohe LDL-Cholesterin-Konzentration im Blut (Hypercholesterinämie, Hyperlipidämie)
- Tabakrauchen
- erniedrigtes HDL-Cholesterin im Blut
- arterieller Bluthochdruck (arterielle Hypertonie)
- frühzeitige Herzinfarkte in der Familie (Familienanamnese)
- Zuckerkrankheit (Diabetes mellitus)
- hohe Konzentration von Triglyceriden im Blut (Folge fettreicher Ernährung)
Weitere Risikofaktoren sind:
- erhöhte Lipoprotein (a)-Konzentration im Blut[15]
- Übergewicht und ein erhöhtes Taille-Hüft-Verhältnis
- ungesunder Lebensstil
- energie- und fettreiche Ernährung: Es gibt Indizien, die nahelegen, dass die Qualität der Ernährung und die Zusammenstellung eine Rolle spielen, wobei eine mediterrane einer fettarmen Ernährung überlegen zu sein scheint.[16]
- Stress
- konstitutionelle Faktoren (z. B. Depression)
- Umweltfaktoren (z. B. Feinstaubbelastung[17], nächtlicher Lärm[18]).
Ebenso können andere Erkrankungen wie Chronisches Nierenversagen, Hyperthyreose (Schilddrüsenüberfunktion), Gicht und Rheumatoide Arthritis das Atheroskleroserisiko sekundär erhöhen.
Generell können die Risikofaktoren unterteilt werden in solche, die nicht modifizierbar sind, wie Alter, Geschlecht und genetische Prädisposition, und andererseits solche, die beeinflussbar sind. Allerdings ist nicht für alle beeinflussbare Risikofaktoren wissenschaftlich gezeigt, dass die Verminderung des Risikofaktors auch mit einem geringeren Atherosklerose-Risiko einhergeht.
Risikofaktoren, deren Senkung bzw. Vermeidung die Prognose, an Arterienverkalkung zu erkranken nachweislich und relevant verringert, sind das Rauchen, Bluthochdruck und der Konsum tierischer Fette.
Behandlungsmöglichkeiten und vorbeugende Maßnahmen
Die Präventions- und Behandlungsmöglichkeiten von Arteriosklerose sind weitgehend identisch und unterscheiden sich vor allem im jeweiligen Ausmaße. Bei den Behandlungsmöglichkeiten kommen lediglich die invasiv-medizinischen (chirurgischen) Eingriffe hinzu. Für die reine Prävention am wichtigsten sind beim ansonsten gesunden Menschen ausreichende Bewegung und eine allgemein gesunde Ernährungsweise.
Medizinische Therapie
Medikamentös/nicht-invasiv
- Bluthochdrucksenkung: ACE-Hemmer, Diuretika, AT1-Rezeptorblocker, Betablocker, Calciumantagonisten
- Cholesterinsenkung: Statine, Ezetimib, Polyphenole
- Senkung der Triglyceride: Omega-3-Fettsäuren-Ethylester, Fibrate, Nikotinsäure
- Thrombozytenaggregationshemmung: Acetylsalicylsäure, Clopidogrel, Dipyridamol
- medikamentöse Therapie Risiko-erhöhender zusätzlicher Erkrankungen (siehe Risikofaktoren)
Invasiv
- Bypassoperationen an Herz oder Beinen
- Thrombendarteriektomie der Bein- oder Halsschlagader
- Aufdehnungen mittels Ballondilatation oder Stent
- Atherektomie mit speziellen Kathetern
- invasive Therapie risikoerhöhender zusätzlicher Erkrankungen (siehe Risikofaktoren)
Vermeidung von Risikofaktoren
- Chronischer Bluthochdruck sollte normalisiert werden.
- Das Tabakrauchen sollte vollständig eingestellt werden: Da Nikotin schon ab geringen Dosen gefäßverengend wirkt, ist eine reine Senkung der Zufuhr zwar nicht sinnlos, aber von weitaus geringerer Wirkung als der völlige Verzicht.
- Spezifische Krankheiten, die das Arterioskleroserisiko erhöhen, müssen behandelt und deren Risikofaktoren gemieden werden. Dazu zählen u. a. Diabetes mellitus und chronisches Nierenversagen (siehe auch: Risikofaktoren).
- Starker, andauernder, negativer Stress sollte vermieden werden. Er begünstigt unter anderem die Risikofaktoren Bluthochdruck und Übergewicht.
- Das Körpergewicht sollte im normalen bis maximal leicht übergewichtigen Bereich liegen. Menschen mit extremem Übergewicht haben häufiger und / oder stärkere arteriosklerotische Veränderungen.
- Es wird empfohlen, hohe Cholesterinwerte durch Medikamente zu senken. Der Zusammenhang zwischen hohen Cholesterinwerten und der Entstehung koronarer Herzkrankheiten ist allerdings umstritten (siehe auch: Hauptartikel Cholesterin, Absatz: Cholesterin-Skeptiker).
Bewegung
Ausreichende Bewegung schon in leichter Form (Spaziergänge) kann erheblichen Einfluss auf Ausbildung und Verlauf von arteriosklerotischen Erkrankungen haben. Als reguläre Sportarten werden die Ausdauersportarten im Umfange von Freizeitsport empfohlen. Sport im Umfang von Leistungssport wird weder als notwendig erachtet noch empfohlen.
- Spaziergänge, ab täglich 20 Minuten (falls kein anderer Sport hinzukommt).
- Joggen, Fahrradfahren, Schwimmen, Skaten, Ball- und Mannschaftssport etc.
- Sportstudio: Im Studio sollte das Ausdauertraining in Kursen und an entsprechenden Geräten betont werden.
Ernährung
Die allgemeinen Regeln der gesunden Ernährung des Menschen sollten beachtet werden (u. a. reichlich Gemüse, Obst und Vollkornprodukte). Besonders empfohlen im Zusammenhang mit Arteriosklerose wird jedoch die typisch mediterrane Ernährungsweise.[19]
- Ballaststoffe (vor allem lösliche) aus Vollkornprodukten, Hülsenfrüchten, Gemüse senken den LDL-Cholesterinspiegel. Ballaststoffe binden Gallensäure, die dann nicht zum Emulgieren der Fette zur Verfügung steht. Um den Gallensäurebedarf zu befriedigen, erhöht die Leber die Synthese. Zur Synthese der Gallensäure muss die Leber LDL-Cholesterin aus der Blutbahn abziehen. Weiterhin sind Ballaststoffe wichtig für eine gesunde Darmtätigkeit mit deren allgemeinen positiven Konsequenzen für den Organismus.
- Gesättigte Fettsäuren (in festen Pflanzenfetten und vor allem in tierischen Fetten) erhöhen die tägliche Kalorienaufnahme ohne die gesundheitlichen Vorteile der ungesättigten Fettsäuren. Deshalb sollte man teilweise auf diese Fette verzichten und sie durch ein- und mehrfach ungesättigte Fette ersetzen.
- Die einfach ungesättigte Ölsäure, reichlich vorhanden in Olivenöl und Rapsöl, senkt das LDL-Cholesterin, ohne das nützliche HDL-Cholesterin zu verändern. Mehrfach ungesättigte Fettsäuren wie Linolsäure (Omega-6-Fettsäuren) und alpha-Linolensäure (Omega-3-Fettsäuren) senken den Gesamtcholesterinspiegel. Das Verhältnis Omega-6 : Omega-3 sollte höchstens 5 : 1 betragen, da beide Fettsäuren um die gleichen Enzymsysteme konkurrieren. Das mit Abstand günstigste Verhältnis besitzt Leinöl mit ca. 1 : 4; Leinöl besitzt zugleich den höchsten Anteil an Omega-3-Fettsäuren aller Speiseöle. Die genannten Fettsäuren sind wesentliche Bestandteile einer vegetarischen Ernährungsweise.[20] Nüsse und Fettfische (Hering, Lachs, schwarzer Heilbutt) besitzen ebenfalls günstige Fettsäuremuster. Linolsäure und Linolensäure wirken zudem entzündungshemmend (allerdings teilweise auch entzündungsfördernd, insbesondere Linolsäure).
- Arginin ist eine für die Erhaltung der Gefäßgesundheit essentielle Nahrungsaminosäure, die erfolgreich in der diätetischen Therapie der Arteriosklerose eingesetzt werden kann. Die dieser Erkrankung zu Grunde liegenden Stoffwechselstörungen können durch eine vermehrte Stickstoffmonoxid-Bildung (NO) aus Arginin günstig beeinflusst werden, und somit ist eine kausale Behandlung mit einem Nährstoff möglich. Alle durch den endogenen Gegenspieler von Arginin, dem asymmetrischen Dimethylarginin (ADMA), ausgelösten prooxidativen und entzündlichen degenerativen Prozesse können so erfolgreich kompensiert werden. Arginin wird häufig mit B-Vitaminen kombiniert, um die Konzentration von Homocystein zu senken, das den Abbau von ADMA hemmt.[21][22]
- Antioxidantien wie Vitamin E (Nüsse, pflanzliche Öle), Vitamin C und Carotinoide aus Gemüse und Obst sowie andere sekundäre Pflanzenstoffe verringern oxidativen Stress. Die künstliche Zufuhr in Form von Nahrungsergänzungsmitteln sollte nur begrenzt oder bei nachgewiesenem Mangel erfolgen, denn diese ersetzen nicht eine ausgewogene Ernährung und gesunde Lebensweise. Isolierte sekundäre Pflanzenstoffe haben nachgewiesen bei weitem nicht die Wirkung wie das vollständige Lebensmittel.
- Bei salzsensitiven Bluthochdruckpatienten ist der Ersatz von Kochsalz zugunsten von Kräutern und Gewürzen zur Geschmacksverstärkung sinnvoll.
- Gebratene, gegrillte, frittierte sowie gebackene Speisen und Nahrungsmittel, die nach bestimmten Verfahren künstlich gehärtete Fette enthalten (z. B. nach älteren Verfahren hergestellte Margarinen), sollten wegen des hohen Anteils an schädlichen trans-Fettsäuren nur selten verzehrt werden.
Folgekrankheiten
Die Folgen der Arteriosklerose beruhen in erster Linie auf Durchblutungsstörungen z. B.
- der Beine (pAVK),
- des Herzens (Koronare Herzkrankheit) mit Herzinfarkt und Angina Pectoris oder
- der Bauchgefäße (Angina abdominalis, Darminfarkt, Nephrosklerose).
Hinsichtlich des Hirns kann es beispielsweise durch Ablösung arteriosklerotischer Plaques zum Schlaganfall oder dementieller Veränderungen kommen.
Diagnostik
- Körperliche Untersuchung
- Gehprobe – entstehen Schmerzen beim Gehen? Strecke <200 m, >200 m?
- Ratschow’sche Lagerungsprobe – Beine bzw. Arme werden maximal angehoben, dann die Füße bzw. Hände gerollt/geöffnet und geschlossen. Nach einer Minute oder bei Schmerzen werden die Extremitäten hängen gelassen und die Zeit bis zur Venenfüllung gemessen. Mehr als sieben Sekunden lassen auf verschlossene Gefäße schließen. (Wird nicht bei schwerer pAVK oder Herzinsuffizienz angewandt.)
- Sonografie bzw. Duplexsonographie, um die Fließgeschwindigkeit des Blutes zu bestimmen
- der Halsschlagadern, der intrakraniellen Gefäße, der Herzklappen, der Bauchaorta, der Beinarterien
- intravaskuläre Ultraschalluntersuchung der Herzkranzgefäße
- Angiografie
- der Halsschlagadern, der Herzkranzgefäße, der Bauchaorta, der Beinarterien
- Laborwerte
- Asymmetrisches Dimethylarginin (ADMA), Cholesterin (LDL / HDL / VLDL / Triglyceride), Blutzucker, HbA1c-Wert, Homocystein, Harnsäure
- CT
- Fast CTt der Kranzgefäße, CT der Bauchschlagader
- MRT
- der Halsschlagadern, der Aorta
Geschichte
Siehe (zur Sklerose der Koronararterien) auch Koronare Herzkrankheit#Geschichte
Den Ausdruck „Arteriosklerose“ gebrauchte erstmals Johann Friedrich Lobstein der Jüngere (l’artériosclérose) um 1830. Eine von Joseph Hodgson (1788–1869) in Auftrag gegebene und durch den Pharmazeuten Rudolph Brandes durchgeführte Analyse der in der Arterienwand bei Arteriosklerose gefundenen „Verknöcherungen“ ergab eine Zusammensetzung aus Kalkphosphat und tierischer Materie.[23]
Literatur
- T. Gui, A. Shimokado et al.: Diverse roles of macrophages in atherosclerosis. From inflammatory biology to biomarker discovery. In: Mediators of inflammation. 2012, ISSN 1466-1861, S. 693083, doi:10.1155/2012/693083, PMID 22577254, PMC 3337637 (freier Volltext) – (englisch).
- Peter Libby: The changing landscape of atherosclerosis. In: Nature. Band 592, Nr. 7855, April 2021, S. 524–533, doi:10.1038/s41586-021-03392-8 (englisch).
Einzelnachweise
- ↑ Fundamental beliefs about atherosclerosis overturned. Complications of artery-hardening condition are number one killer worldwide. In: ScienceDaily. Abgerufen am 26. Januar 2020 (englisch).
- ↑ The top 10 causes of death. In: www.who.int. Abgerufen am 26. Januar 2020 (englisch).
- ↑ Hans H. Lauer: Geschichtliches zur Koronarsklerose. BYK Gulden, Konstanz 1971 (Aus dem Institut für Geschichte der Medizin der Universität Heidelberg), S. 15–17.
- ↑ A. Becker et al.: A comparative study of clinically well-characterized human atherosclerotic plaques with histological, chemical, and ultrastructural methods. In: Journal of Inorganic Biochemistry. Band 98, Nr. 12, Dezember 2004, S. 2032–2038, doi:10.1016/j.jinorgbio.2004.09.006, PMID 15541492 (englisch).
- ↑ Ingrid Böhm u. a.: Molekulare Bildgebung der Apoptose bei kardiovaskulären Erkrankungen. In: RöFo. Fortschritte auf dem Gebiet der Röntgenstrahlen und der bildgebenden Verfahren. Band 179, Nr. 8, 2007, S. 780–789, doi:10.1055/s-2007-963295.
- ↑ D. Steinberg et al.: Beyond cholesterol. Modifications of low-density lipoprotein that increase its atherogenicity. In: The New England Journal of Medicine. Band 320, Nr. 14, 6. April 1989, S. 915–924, doi:10.1056/NEJM198904063201407, PMID 2648148 (englisch).
- ↑ M. E. Haberland, U. P. Steinbrecher: Modified Low-Density Lipoprotein. Diversity and biological relevance in atherogenesis. In: Aldons J. Lusis (Hrsg.): Molecular genetics of coronary artery disease. Candidate genes and processes in atherosclerosis (= Monographs in human genetics. Band 14). Karger, Basel 1992, ISBN 3-8055-5558-X, S. 35–61 (englisch).
- ↑ Susan V. Lynch, Oluf Pedersen: The human intestinal microbiome in health and disease. In: The New England Journal of Medicine. Band 375, Nr. 24, 15. Dezember 2016, S. 2369–2379, doi:10.1056/NEJMra16002266 (englisch).
- ↑ E. V. Kozarov: Human Atherosclerotic Plaque Contains Viable Invasive Actinobacillus actinomycetemcomitans and Porphyromonas gingivalis. In: Arteriosclerosis, Thrombosis, and Vascular Biology. Band 25, 2005, S. e17, doi:10.1161/01.ATV.0000155018.67835.1a (englisch).
- ↑ Irina M. Velsko et al.: Active invasion of oral and aortic tissues by Porphyromonas gingivalis in mice causally links periodontitis and atherosclerosis. In: PloS One. Band 9, Nr. 5, 2014, S. e97811, doi:10.1371/journal.pone.0097811, PMID 24836175, PMC 4024021 (freier Volltext) – (englisch).
- ↑ Zahra Armingohar et al.: Bacteria and bacterial DNA in atherosclerotic plaque and aneurysmal wall biopsies from patients with and without periodontitis. In: Journal of Oral Microbiology. Band 6, 2014, doi:10.3402/jom.v6.23408, PMID 25006361, PMC 4024159 (freier Volltext) – (englisch).
- ↑ Robert Franz Schmidt, Florian Lang, Manfred Heckmann (Hrsg.): Physiologie des Menschen. 31. Auflage. Springer Medizin Verlag, Heidelberg 2010, ISBN 978-3-642-01650-9, S. 602–604.
- ↑ Immo von Hattingberg: Kreislauferkrankungen des Zentralnervensystems. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. 2. Auflage. Springer, Berlin/Göttingen/Heidelberg 1961, S. 1315–1321, hier: S. 1316 f. (Erstausgabe: 1955).
- ↑ Herbert Renz-Polster, Steffen Krautzig: Basislehrbuch Innere Medizin. 4. Auflage. Elsevier, 2008, ISBN 978-3-437-41053-6, S. 218 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Pia R. Kamstrup, Anne Tybjærg-Hansen, Børge G. Nordestgaard: Elevated Lipoprotein(a) and Risk of Aortic Valve Stenosis in the General Population. In: Journal of the American College of Cardiology. doi:10.1016/j.jacc.2013.09.038 (englisch).
- ↑ Jan-Olaf Gebbers: Atherosclerosis, cholesterol, nutrition, and statins – a critical review. In: GMS German Medical Science. Nr. 5, 2007 (englisch, egms.de – Doc04).
- ↑ Sara D. Adar et al.: Fine particulate air pollution and the progression of carotid intima-medial thickness: a prospective cohort study from the multi-ethnic study of atherosclerosis and air pollution. In: PLoS medicine. Band 10, Nr. 4, 2013, S. e1001430, doi:10.1371/journal.pmed.1001430, PMID 23637576, PMC 3637008 (freier Volltext) – (englisch).
- ↑ Feinstaubbelastung und nächtlicher Lärm als unabhängige Risikofaktoren für Atherosklerose. (PDF) Medizinische Fakultät Universität Duisburg-Essen, April 2013, S. 1, abgerufen am 16. November 2021.
- ↑ Ute Brehme: Gesunde Kost für ein gesundes Herz (Memento vom 28. September 2007 im Internet Archive), UGB 1999.
- ↑ H. U. Melchert et al.: Fatty acid patterns in triglycerides, diglycerides, free fatty acids, cholesteryl esters and phosphatidylcholine in serum from vegetarians and non-vegetarians. In: Atherosclerosis. Band 65, Nr. 1-2, Mai 1987, S. 159–166, doi:10.1016/0021-9150(87)90017-7, PMID 3606730 (englisch).
- ↑ A. Ströhle, A. Hahn: Arginin bei Atherosklerose. In: Deutsche Apotheker Zeitung. Band 20, 2012, S. 97–102. und Band 21, 2012, S. 74–83.
- ↑ Yongyi Bai et al.: Increase in fasting vascular endothelial function after short-term oral L-arginine is effective when baseline flow-mediated dilation is low: a meta-analysis of randomized controlled trials. In: The American Journal of Clinical Nutrition. Band 89, Nr. 1, Januar 2009, S. 77–84, doi:10.3945/ajcn.2008.26544, PMID 19056561 (englisch).
- ↑ Hans H. Lauer: Geschichtliches zur Koronarsklerose. BYK Gulden, Konstanz 1971 (Aus dem Institut für Geschichte der Medizin der Universität Heidelberg), S. 14 f.